Что делать при неблагоприятных результатах
Если по итогам результатов пренатального скрининга у будущей мамы обнаружился высокий риск рождения ребенка с врожденными пороками развития, то первоочередной задачей для нее становится сохранение душевного равновесия и планирование своих дальнейших действий.
Будущие родители должны определить, насколько важна для них точная информация о наличии патологий развития будущего ребенка, и в связи с этим решить продолжать ли обследования для постановки точного диагноза.
Что же делать при получении после первого скрининга плохих результатов?
Не следует проводить повторно первый скрининг в другой лаборатории.
Так вы только потеряете драгоценное время. И уж тем более не следует ждать второго скрининга.
При получении плохих результатов нужно (при риске 1:100 и ниже) нужно немедленно обратиться за консультацией к генетику.
Не следует ждать планового приема в ЖК и добиваться направления или записи к генетику.
Нужно немедленно найти квалифицированного специалиста и посетить платный прием. Дело в том, что генетик, скорее всего, назначит вам инвазивную процедуру. Если срок еще маленький (до 13 недель), то это будет биопсия ворсин хориона.
Всем женщинам с высоким риском рождения ребенка с генетическими отклонениями лучше пройти именно биопсию ворсин хориона, так как остальные процедуры, позволяющие выявить генотип плода амниоцентез, кордоцентез проводятся на более поздних сроках.
Результаты любой инвазивной процедуры следует ждать около 3 недель. Если делаешь анализ платно, то чуть меньше.
Если же аномалии развития плода подтверждены, то, в зависимости, от решения семьи, доктором может быть выписано направление на прерывание беременности.
В этом случае прерывание беременности будет проводиться на сроке 14-16 недель.
А теперь представьте, если вы делаете амниоцентез в 16-17 недель. Ждете еще 3 недели результатов. А в 20 недель вам предлагают прервать беременность, когда плод уже активно двигается, когда уже наступает полное осознание того, что в вашем теле живет новая жизнь.
На сроке свыше 20 недель в хорошей клинике может родиться жизнеспособный ребенок. На сроке свыше 20 недель не делают аборты, а проводят искусственные роды по медицинским показаниям.
Такие вмешательства ломают психику женщины и отца ребенка. Это очень тяжело. Поэтому именно на сроке 12 недель следует принять нелегкое решение – узнать истину и сделать аборт как можно раньше. Либо принять рождение особенного ребенка как данность.
Подготовка к исследованию и особенности его проведения
Специальной подготовки процедура исследования маточно-плацентарно-плодового кровотока не требует. Перед манипуляцией рекомендуется воздержаться от употребления пищи минимум на 2 часа. Пациентке необходимо предоставить врачу:
- направление на допплерометрию;
- результаты анализов и других проведенных ранее обследований;
- обменную карту.
В медицинских учреждениях, оказывающих платные услуги, не требуются бумажные салфетки и одноразовые простыни. При обследовании в поликлинике при выдаче направления на процедуру врач может попросить принести пеленку и полотенце.
Допплерометрия проводится так же, как и трансабдоминальное ультразвуковое исследование, и состоит из следующих этапов:
- пациентка укладывается на спину и освобождает живот от одежды;
- диагност наносит на исследуемую зону гель, улучшающий проводимость ультразвуковых волн;
- с легким нажимом специалист водит по этому участку живота датчиком;
- сонолог анализирует данные, выведенные на монитор в виде изображения, после чего выдает заключение.
Как проводится доплерографическое исследование?
Чтобы проводить допплерографическое исследование, никакой особенной подготовки не нужно. Единственное, от чего просят воздержаться женщин – курение, так как при поступлении в организм никотина сосуды сжимаются и картина получается смазанной. Перед тестом доплера будущей матери не рекомендуется курить несколько часов.
Во время поведения диагностики на живот матери наносится скользкий гель, который улучшает скольжение датчика по коже, а результаты теста выводятся на монитор. Существует два типа допплерометрии:
- Дуплексное доплерографическое исследование, результаты которого показываются на мониторе монохромно. В дуплексном исследовании сигналы ультразвука посылаются прибором несколько раз. Когда получен отраженный сигнал, прибор выводит результат на экран и испускает еще один пучок ультразвуковых волн;
- Триплексное доплерографическое исследование считается более совершенным и показательным, так как показатели выводятся на экран в виде цветной схемы. Иначе говоря, артериальный и венозный кровоток в маточных артериях и венах и сосудах плода на экране будут окрашены красным и синим цветом соответственно, а значит, врач получит более четкую картину.
Всего допплерографическое исследование займет 30-40 минут, но если патологий нет, скорость кровотока нормальная, артерии и вены матки и плода расположены правильно, а плацента нормально снабжается кровью, то врач может отпустить пациентку раньше. В случае если картина смазана, может быть назначено повторное доплерографическое исследование через несколько дней.
Нарушение маточно-плацентарного кровотока плода: насколько это опасно
Изменения в циркуляции крови сосудистому руслу, объединяющему матку с плацентой, считается довольно опасным состоянием, в связи с тем, что оно может привести к ряду осложнений:
- Гипоксии, приводящей к задержке в процессах формирования и развития плода.
- Инфицированию ребенка в утробе.
- Формированию аномалий развития ребенка.
- Гибели плода, особенно при появлении нарушений после первого триместра, когда патология завершается самопроизвольным выкидышем.
Этиология нарушения тока крови по сосудам в объединенной системе матки и плаценты включает в себя множество факторов, которые делят на эндогенные (внутренние) и экзогенные (наружные). В числе эндогенных причин патологии:
- Низкое прикрепление плаценты в матке, что сопровождается недостаточным поступлением крови к плоду.
- Развитие позднего токсикоза, поражающего сосуды мелкого калибра в матке и нарушающего микроциркуляцию.
- Анемия у беременной, вызывающая усиление скорости кровотока, недостаток кислорода и питания тканей.
- Конфликт резусов матери и плода, провоцирующий у ребенка анемию и нарушения в иммунной системе.
- Патологическое развитие пуповинных артерий.
- Многоплодная беременность, когда плоду недостает питательных веществ.
- Пороки развития матки, угрожающие сдавливанием плода и сосудов, питающих его и плаценту.
- Эндокринные патологии вроде сахарного диабета, повреждающие сосуды.
- Болезни женщины, имеющие гинекологический профиль, такие как эндометриоз или миома матки, требующие соответствующей терапии еще в период подготовки к зачатию.
- Заболевания сосудистой системы у матери, такие гипертония.
- Наличие у женщины болезней венерологического профиля.
- Генетические дефекты.
В свою очередь внешние факторы, способные привести к нарушениям гемодинамики, представлены:
- Инфекции бактериального и вирусного генеза, которые могут проникать в плаценту.
- Воздействие неблагоприятных факторов: стресса, чрезмерных физических нагрузок, ионизирующего излучения, некоторых лекарственных средств.
- Наличие у матери вредных привычек.
Существует и несколько социально-бытовых факторов, которые могут привести к формированию патологических изменений в циркуляции крови по сообщающейся системе сосудов матки и плаценты:
- Возраст женщины, превышающий 30 лет или менее 18 лет.
- Дефицит питания.
- Профессиональные вредности.
- Психоэмоциональные перегрузки.
Допплер при беременности – в чем суть исследования?
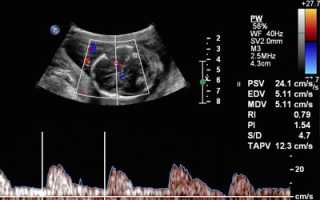
Доплерография это такой метод УЗИ, с помощью которого врач регистрирует и оценивает параметры тока крови в крупных сосудах плода и матки: в артериях матки, в пупочном канатике, в средней артерии мозга плода, в венозном протоке и других по показаниям. Эта методика создана на эффекте Доплера, заключающемся в отражении излучаемых датчиком ультразвуковых волн от перемещающихся частиц (эритроцитов крови) и регистрации их прибором.
Аппарат выдает на экране график движения крови или цветовое отображение кровяного потока. На основании полученных данных делается вывод о том, как чувствует себя плод в данный момент и решается дальнейшая тактика ведения беременности.
Расшифровка результатов исследования
Доплерография, как метод исследования, может дать врачу большую и ценную информацию о том, как себя чувствует малыш в утробе матери.
Для оценки состояния гемодинамики используют специально разработанные индексы — отношение скоростей тока крови в систолу и в диастолу. На регистрируемом графике кровотока врач определяет максимальную скорость в систолу – это наивысшая точка спектра; конечную диасталическую скорость – это самая низшая точка спектра; и среднюю скорость за сердечный цикл. После чего прибор высчитывает один или несколько индексов, по которым оценивают спектр кровотока: пульсационный индекс (ПИ, PI), индекс резистентности (ИР, RI) и систоло-диастолическое отношение (CДО, S/D).
Врач сравнивает полученные при исследовании показатели с нормативными таблицами и делает вывод о состоянии плода, о том, на каком уровне происходят нарушения и к чему они могут привести.
Таблица 1. Значения СДО и ИР маточных артерий.
| Срок беременности, нед | СДО | ИР |
| 12 -13 | 2,0-3,5 | 0,52-0,71 |
| 14 -16 | 1,9-3,1 | 0,48-0,68 |
| 17-19 | 1,7-2,6 | 0,44-0,62 |
| 20-24 | 1,6-2,5 | 0,41-0,61 |
| 25-31 | 1,7-2,4 | 0,40-0,59 |
| 32-37 | 1,6-2,3 | 0,35-0,58 |
| 38-40 | 1,4-2,1 | 0,32-0,55 |
Таблица 2. Значения СДО и ИР артерий пуповины.
| Срок беременности, нед | СДО | ИР |
| 14-15 | 5,0-8,4 | 0,80-0,88 |
| 16-17 | 4,0-6,8 | 0,74-0,85 |
| 18-19 | 3,0-5,3 | 0,67-0,81 |
| 20-22 | 2,9-4,4 | 0,66-0,79 |
| 21-24 | 2,8-4,3 | 0,61-0,76 |
| 25-27 | 2,5-3,8 | 0,60-0,75 |
| 28-31 | 2,3-3,0 | 0,54-0,70 |
| 32-36 | 2,0-2,9 | 0,51-0,65 |
| 37-40 | 1,8-2,8 | 0,45-0,64 |
Таблица 3. Значения СДО и ИР средней мозговой артерии.
| Срок беременности, нед | СДО | ИР |
| 20-25 | 4,3-6,9 | 0,77-0,85 |
| 26-27 | 4,2-7,9 | 0,76-0,87 |
| 28-29 | 4,0-8,7 | 0,75-0,88 |
| 30-33 | 3,7-8,7 | 0,74-0,88 |
| 34-37 | 3,3-7,9 | 0,69-0,87 |
| 38-40 | 2,8-7,5 | 0,63-0,86 |
Самыми частыми причинами развития дефицита кровотока в плаценте являются гестозы и артериальная гипертония у женщин. Критерии при допплерографии, свидетельствующие о нарушении тока крови между маткой и плацентой:
- снижение скорости в диастолу ниже нормативных показателей,
- повышение IR в маточных артериях,
- появление ранней диасталической выемки на графике скорости кровотока в артериях матки.
Первыми сигналами об отклонениях в кровообращении между развивающимся малышом и плацентой является снижение скорости в артериях пупочного канатика и повышение в них индексов сопротивления выше нормы для данного срока гестации.
Существует классификация, описывающая степень тяжести нарушений плацентарного кровотока:
- IА ст. – аномальный ток крови в артериях матки;
- IБ ст. – аномальный ток крови в артериях пупочного канатика, не доходящий до критических значений;
- II ст. — аномальный ток крови в маточных артериях и пуповинных артериях, не доходящий до критических цифр;
- III ст. – отсутствие или отрицательные значения кровотока в диастолу в пуповинных артериях.
УЗ-симптомы патологии кровообращения в СМА плода:
- отклонение от нормы показателя индекса резистентности и снижение отношения систолы к диастоле (СДО) ниже нормы;
- отсутствие и отрицательный показатель кровотока в диастолу;
- симптомы «централизации» плодового кровообращения.
УЗ-симптомы нарушения внутрисердечного кровотока при развитии сердечной недостаточности у плода:
- значение скоростей тока крови через все клапаны сердца ниже нормы;
- появление функциональной недостаточности у трикуспидального клапана;
- регистрация диастолического кровотока через трикуспидальный клапан «по взрослому типу».
УЗ-симптомы нарушения кровотока в вене пупочного канатика:
- появление патологических пульсаций, синхронных с сердечным ритмом плода.
По информации об отклонении тока крови в тех или иных сосудах у плода можно установить степень нарушения кровообращения у плода:
- 1 ст. – компенсированное расстройство: отклонение кровотока только в СМА, при сохраненном токе крови в грудной аорте в пределах нормы;
- 2 ст. – субкомпенсированное расстройство: отклонение кровообращения в грудной аорте – увеличения значений систоло-диастолического отношения и индексов сопротивления, отсутствие или отрицательный ток в диастолу;
- 3 ст. – субкомпенсированное расстройство: отклонение кровотока в венозном протоке, отсутствие или отрицательный кровоток в фазу систолы предсердий;
- 4 ст. – декомпенсированное расстройство: признаки сердечной недостаточности при доплере.
При развитии двойни также особенно важно проводить доплерометрию артерий пупочного канатика и артерий мозга (СМА) обоих плодов, чтобы во время предупредить развитие фето-фетального трансфузионного синдрома. Если индексы в артериях пуповины у одного плода больше, чем у другого, это свидетельствует о том, что первый малыш страдает от недостатка крови
Диагностические ошибки
Помимо того, что венозный проток имеет маленький диаметр, так изображение от него еще изменяется от движений плода и от движений передней брюшной стенки женщины. Поэтому исследование стоит доверять только профессионалам!
К тому же, на допплерограмму венозного протока может наслоиться и печеночная вена, проходящая рядом. Даже в норме в ней допускается наличие реверса, а при наслоении он переносится на исследуемый сосуд, что ошибочно может быть принято за реверс в венозном протоке плода.
Расшифровка допплерометрии при беременности
Расшифровка допплерометрии плода при беременности по неделям– это работа профессионального гинеколога, который знаком с данной процедурой. Для того чтобы будущие мамочки могли самостоятельно узнать о том, как прошла допплерометрия и что означают результаты, предлагаем расшифровку значений:
| AA — дуга аорты, |
| aAO — восходящий отдел аорты, |
| abAO — брюшной отдел аорты, |
| AML — передняя створка митрального клапана, |
| AO— аорта, |
| ATL — передняя створка трехстворчатого клапана, |
| AV — аортальный клапан, |
| AW — передняя стенка левого желудочка, |
| CS — коронарный синус, |
| DAO — нисходящий отдел грудной аорты, |
| HV — печеночная вена, |
| IVS — межжелудочковая перегородка, |
| IVS — нижняя полая вена, |
| LA — левое предсердие, LV — левый желудочек, |
| LCA — левая коронарная артерия, |
| LCA — левая сонная артерия, |
| LCC — левая коронарная створка, |
| LPA — левая ветвь легочной артерии, |
| LSA — левая подключичная артерия, |
| LVOT — выносящий тракт левого желудочка, |
| NCC — некоронарная створка аортального клапана, |
| PF — перикардиальная жидкость, |
| PML — задняя створка митрального клапана, |
| PV — клапан легочной артерии, |
| PV — легочная вена, |
| PW — задняя стенка левого желудочка, |
| RA — правое предсердие, |
| RCA — правая коронарная артерия, |
| RCC — правая коронарная створка аортального клапана, |
| RPA — правая ветвь легочной артерии, |
| RSPV — правая верхняя легочная вена, |
| RV — правый желудочек, |
| RVOT — выносящий тракт правого желудочка, |
| RVW — стенка правого желудочка. |
| SVC — верхняя полая вена, |
| TV — трехстворчатый клапан, |
| МV — митральный клапан IAS — межпердсердная перегородка, |
| РА — легочная артерия, |
| РМ — папиллярная мышца, |
Все вышеописанные значения могут различатся, так как это зависит от препаратов, который используются. Поэтому точно узнать о результатах и их расшифровку можно только у гинеколога.
Норма и патология
Иногда при удовлетворительном состоянии мамы и плода в процессе допплерометрии обнаруживаются некоторые отклонения. Не стоит впадать при этом в панику, ведь своевременная диагностика позволит скорректировать кровоток в той стадии, когда изменения его еще не вызвали необратимых последствий.
Нормы по неделям подразумевают определение диаметра маточных, спиральных артерий, сосудов пуповины, плодной средней мозговой артерии. Показатели рассчитаны, начиная с 20 недели и до 41. Для маточной артерии ИР в сроке 20-23 недели составляет в норме не более 0,53. постепенно уменьшаясь к концу гестации, на 36-41 неделе он не более 0,51. В спиральных артериях этот показатель, наоборот, увеличивается: в 20-23 недели он составляет не больше 0,39, к 36 неделе и до родов – до 0,40.
Плодный кровоток характеризуют артерии пуповины, ИР для которых до 23 недели не превышает 0,79, а к 36 неделе снижается до максимального значения в 0,62. Средняя мозговая артерия малыша имеет аналогичные нормальные показатели индекса резистентности.
СДО в течение беременности постепенно снижается для всех сосудов. В маточной артерии показатель в 20-23 недели может достигать 2,2 (это максимальное нормальное значение), к 36 неделе и до конца беременности составляет не более 2,06. В спиральных артериях СДО в 20-23 недели не более 1,73, к 36 – 1,67 и ниже. Сосуды пуповины имеют СДО до 3,9 к 23 неделям гестации и не более 2,55 на 36-41 неделе. В средней мозговой артерии малыша цифры такие же, как в артериях пуповины.
Таблица: сводные значения норм плановой допплерометрии
Мы привели лишь некоторые нормальные значения для отдельных артерий, а врач при обследовании оценивает весь комплекс сосудов, соотнося показатели с состоянием матери и плода, данными КТГ и других методов обследования.
Каждая будущая мама должна знать, что проведение УЗИ с допплерометрией – неотъемлемая часть всего периода наблюдения беременности, ведь от состояния сосудов зависит не только развитие и здоровье, но и жизнь растущего организма. Тщательный контроль кровотока – задача специалиста, поэтому лучше доверить расшифровку результатов и их интерпретацию в каждом конкретном случае профессионалу.
Допплерометрия позволяет не только своевременно диагностировать тяжелую гипоксию, гестозы второй половины беременности, задержку развития плода, но и в значительной степени помогает предупредить их появление и прогрессирование. Благодаря этому методу снизился процент внутриутробных смертей и частота тяжелых осложнений в родах в виде асфиксии, дистресс-синдрома новорожденных. Результатом своевременной диагностики становится адекватная терапия при патологии и рождение здорового младенца.
Патофизиология
Кариотип (хромосомный набор) человека с синдромом Дауна. В 21-й паре три хромосомы вместо двух.
Синдром Дауна — хромосомная патология, характеризующаяся наличием дополнительных копий генетического материала 21-й хромосомы, либо целой хромосомы (трисомия), либо её участков (например, за счёт транслокации). Последствия от наличия дополнительной копии сильно различаются в зависимости от количества дополнительного генетического материала, генетического окружения и чистой случайности. Синдром Дауна встречается как у людей, так и у других видов (например, был обнаружен у обезьян и мышей). В 2005 году британские исследователи получили анеуплоидных трансгенных мышей с наличием 21-й человеческой хромосомы в дополнение к стандартному набору мышей. Нормальный человеческий кариотип содержит 46 хромосом и обозначается 46,XY у мужчин и 46,XX у женщин, в то время как у носителей синдрома Дауна с трисомией по 21-й хромосоме кариотип содержит 47 хромосом.
Трисомия
Трисомия — это наличие трёх гомологичных хромосом вместо пары в норме.
Риск рождения ребёнка с синдромом Дауна и другими численными хромосомными аномалиями растёт с возрастом матери. Точная причина этого неизвестна, но, по-видимому, она связана с возрастом яйцеклеток матери.
Трисомия происходит из-за нерасхождения хромосом во время мейоза, в результате чего возникает гамета с 24 хромосомами. При слиянии с нормальной гаметой противоположного пола образуется зигота с 47 хромосомами, а не 46-ю, как без трисомии.
Трисомия 21-й хромосомы в 95 % случаев является причиной возникновения синдрома Дауна, и в 88 % случаев из-за нерасхождения материнских гамет и в 8 % — мужских.
Мозаицизм
Трисомия обычно вызвана нерасхождением хромосом при формировании половых клеток родителя (гамет), в этом случае все клетки организма ребёнка будут нести аномалию. При мозаицизме же нерасхождение возникает в клетке зародыша на ранних стадиях его развития, в результате чего нарушение кариотипа затрагивает только некоторые ткани и органы. Данный вариант развития синдрома Дауна называется «мозаичный синдром Дауна» (46, XX/47, XX, 21). Данная форма синдрома является, как правило, более лёгкой (в зависимости от обширности изменённых тканей и их расположения в организме), однако более трудна для пренатальной диагностики.
По данному типу синдром появляется в 1—2 % случаев.
Робертсоновские транслокации
Дополнительный материал 21-й хромосомы, вызывающий синдром Дауна, может появиться вследствие наличия робертсоновской транслокации в кариотипе одного из родителей. В данном случае длинное плечо 21-й хромосомы прикреплено к плечу другой хромосомы (чаще всего 14-й ). Фенотип у человека с робертсоновскими транслокациями соответствует норме. Во время репродукции нормальный мейоз повышает шанс на трисомию 21-й хромосомы и рождения ребёнка с синдромом Дауна. Транслокации с синдромом Дауна часто называют семейный синдром Дауна. Эта форма не зависит от возраста матери. Данный тип появления синдрома занимает 2—3 % от всех случаев.
Дупликация части хромосомы 21
Очень редко участки 21-й хромосомы могут быть удвоены в результате хромосомной перестройки. При этом возникают дополнительные копии некоторых, но не всех генов из 21-й хромосомы. Если продублируются фрагменты, обусловливающие физические и психологические проявления синдрома Дауна, то ребёнок родится с этим синдромом. Такие хромосомные перестройки происходят крайне редко, и не существует оценки периодичности данного явления.
Формы синдрома Дауна
Примерно в 91 % случаев возникает ненаследственный вариант синдрома — простая полная трисомия 21 хромосомы, обусловленная нерасхождением хромосом во время мейоза. Примерно у 5 % людей с синдромом Дауна наблюдается мозаицизм (не все клетки содержат лишнюю хромосому). В остальных случаях синдром вызван спорадической или наследуемой транслокацией 21-й хромосомы. Как правило, такие транслокации возникают в результате слияния центромеры 21-й хромосомы и другой акроцентрической хромосомы. Фенотип больных определяется трисомией 21q22. Повторный риск рождения ребёнка с синдромом Дауна у родителей с нормальным кариотипом составляет около 1 % при обычной трисомии у ребёнка.
Информация об этих редких формах значима для родителей, так как риск рождения других детей с синдромом Дауна различен при разных формах. Тем не менее, для понимания развития детей эти различия не так важны. Хотя профессионалы склонны считать, что дети с мозаичной формой синдрома Дауна отстают в своём развитии меньше детей с другими формами этого синдрома, достаточно убедительных сравнительных исследований на эту тему пока нет.
Что такое допплерометрия, зачем она проводится при беременности?
Это метод УЗИ, позволяющий оценить состояние кровообращения в различных сосудах, например, в маточных артериях и артериях пуповины. В основе такой диагностической манипуляции находится эффект Доплера (его часто ошибочно называют эффектом Допплера).
Максимальную информативность данное исследование имеет после 30-недельного срока гестации. Оно выступает в качестве основного способа диагностирования нарушений маточно-плацентарного (МПК) и фетоплацентарного кровотока (ФПК). Допплерометрия не является обязательной процедурой, однако в последнее время она назначается всем беременным пациенткам без исключения.
Эта манипуляция показана при:
- преждевременном старении плаценты;
- недостаточном или избыточном объеме амниотической жидкости;
- аномалиях пуповины;
- конфликте резус-факторов женщины и ребенка;
- позднем токсикозе;
- наличии у пациентки почечных патологий, высокого артериального давления, диабета;
- подозрениях на хромосомные отклонения;
- неиммунной водянке плода;
- различиях в темпах набора веса плодов при многоплодной беременности;
- возрасте будущей матери более 35 лет.
При выявлении у ребенка нарушений работы сердечной мышцы допплерометрия проводится совместно с кардиотокографией. Эта методика называется допплерэхокардиографией. Допплерометрию часто путают с допплерографией. Однако эти процедуры немного отличаются. В первом случае речь идет о визуальном исследовании гемодинамики, когда врач-диагност с экрана монитора наблюдает цветовое и графическое изображение кривых ее скоростей.
В ходе проведения допплерографии происходит то же самое, только дополнительно фиксируются показания на ленте, что позволяет проанализировать изменения кровообращения после проведенного лечения. В диагностической практике эта процедура сокращенно называется УЗДГ (ультразвуковая допплерография).
Существуют 2 вида допплерометрии: дуплексная и триплексная. Дуплексное сканирование сочетает 2 режима: простое серошкальное УЗ-исследование и один из режимов, при котором показывается изображение в реальном времени. В результате органы и сосуды визуализируются с формированием данных от цветовой или спектральной допплерометрии.
При триплексном сканировании наряду с серошкальной картинкой совмещаются цветовой и импульсный режимы. В акушерской практике при определении состояния ребенка в материнской утробе чаще всего используется дуплексное сканирование.
Описание результатов скрининга I триместра
Чтобы оценить результаты I скрининга каждая лаборатория использует специализированный компьютерный продукт — сертифицированные программы, которые настраиваются для каждой лаборатории отдельно. Они производят базовый и индивидуальный расчет показателей угрозы для рождения малыша с хромосомной аномалией. Исходя из этой информации, становится понятно, что все тесты лучше проходить в одной лаборатории.
Наиболее достоверные прогностические данные получаются при прохождении первого пренатального скрининга в I триместре в полном объеме (биохимия и УЗИ). При расшифровке данных оба показателя биохимического анализа рассматриваются сочетано:
- низкие значения протеина-А (РАРР-А) и повышенный бета-ХГЧ – угроза развития болезни Дауна у ребенка;
- низкие показатели протеина-А и пониженный бета-ХГЧ – угроза болезни Эдвардса у малыша.
Для подтверждения генетической аномалии существует достаточно точная процедура. Однако, это инвазивное исследование, которое может быть опасным, как для матери, так и для ребенка. Для уточнения необходимости применения этой методики анализируются данные УЗ-диагностики. В случае наличия эхо-признаков генетической аномалии на УЗ-скане, женщине рекомендуется инвазивная диагностика. В случае отсутствия УЗИ данных, свидетельствующих о наличии хромосомной патологии, будущей маме рекомендуется повторить биохимию (если срок не достиг 14 недель), либо дождаться показаний 2 скринингового исследования в следующем триместре.
Лечение
- считают, что сохранение беременности возможно при нарушении МПК 1а степени и 1б степени; на этом этапе лечение достаточно эффективно;
- вторую степень рассматривают как пограничную, то есть лечение в данном случае малоэффективно, но возможно;
- при наличии третьей степени требуется немедленное родоразрешение оперативными способами.
- с целью улучшения микроциркуляции назначается актовегин и пентоксифиллин;
- для поддержания адекватного кровотока и давления в сосудах применяют инфукол, стабизол и венофундин;
- для устранения спазма артерий используют но-шпу и эуфиллин;
- при помощи уменьшения тонуса матки возможно устранить спазм сосудов, а также уменьшить гипоксию; в этих целях назначаются: гинипрал, магне-В6, сернокислая магнезия;
- антиоксиданты (токоферол, хофитол и так далее) борются с последствиями гипоксии;
- для улучшения функционирования печени и повышения в крови фосфолипидов назначается эссенциале;
- в случае сочетания миомы матки с беременностью применяют курантил, предотвращающий образование тромбов и улучшающий микроциркуляцию;
- для улучшения тканевого дыхания используют кокарбоксилазу.
В этой статье мы поговорим о таком волнующем многих беременных девушек вопросе, как нарушение маточно-плацентарного кровотока. Причины нарушений кровообращения в системе «мать-плод», их симптомы, опасности подобных нарушений и возможности для лечения.
Нарушения маточно-плацентарного кровотока значительно правильнее называть термином «нарушение маточно-плодового кровотока», поскольку условно кровообращение в системе «мать-плод» можно разделить на две составляющие:
- Маточно-плацентарный кровоток.
- Фето-плацентарный кровоток.
Нарушения кровотоков в любой из этих систем или в обеих сразу называется в акушерстве нарушениями маточно-плодового кровотока.
Условной границей между этими двумя системами можно назвать плаценту – временный орган беременности, формирующийся путем врастания ворсин хориона зародыша в слизистую оболочку стенки матки. Плацента представляет собой фильтр, состоящий из многочисленных переплетений разноуровневых сосудов, в которых материнская кровь, не смешиваясь с плодовой, отдает кислород и питательные вещества в плодовый кровоток, а обратно забирает вредные вещества и продукты обмена.
Попробуем разобраться в этой сложнейшей системе кровотоков:
- Со стороны матки плаценту питают материнские артерии – маточные артерии и спиральные артерии. Именно они являются составляющим компонентом первого уровня кровоснабжения беременной матки и плода.
- Спиральные артерии питают плаценту, формируя непосредственно плацентарный кровоток.
- Плацента формирует пупочный канатик или пуповину – комплекс из трех сосудов – двух артерий и одной вены, окруженных особым желеподобным веществом. По пупочной вене богатая кислородом и питательными веществами кровь движется к пупочному кольцу плода, далее кровоснабжая печень и остальные жизненно важные органы плода. Кровотоки в пупочных сосудах формируют второй компонент кровообращения в системе «мать-плод».
- Крупные артерии плода в жизненно важных органах – аорта, мозговая артерия формируют третий компонент кровообращения.
При нарушениях кровотока на любых уровнях плод недополучает питательные вещества и кислород – формируется внутриутробная гипоксия плода или его кислородное голодание. Внутриутробная гипоксия может быть как острой и быстро приводящей к гибели плода, так и хронической – длительной и вялотекущей, основным симптомом которой является задержка роста плода (сокращенно ЗРП).
В зависимости от тяжести и степени нарушений кровотоков состояние можно наблюдать и лечить консервативно (когда оно не сильно опасно) или срочно родоразрешать женщину на любом сроке беременности для сохранения жизни ребенка.
Проблемой нарушений кровотоков в системе «мать-плод» занимаются врачи акушеры-гинекологи в тесном контакте с врачами перинатальной ультразвуковой диагностики, поскольку основная функция по определению непосредственных нарушений и их степеней принадлежит именно врачам УЗИ.
Секс
Тема секса волнует всех беременных женщин на протяжении всего срока беременности. И если в первом триместре у ослабленных глобальной гормональной перестройкой и бесконечным токсикозом будущих мам желания заниматься сексом просто нет, то с улучшением своего самочувствие это желание возвращается и нередко с удвоенной силой.
Можно или нельзя заниматься сексом сказать может только врач, после изучения всех анализов и осмотра. Если никаких угроз и рисков нет, то и нет причин отказывать себе в этом удовольствии.
Как правило, запреты на сексуальную жизнь не длятся вечно. Если сейчас по каким-то причинам врач рекомендует воздержаться, то лучше так и поступить.
Сексом нельзя заниматься на протяжении всего срока в беременности в редких случаях. Одним из них является диагноз — предлежание плаценты. Половая близость при таком диагнозе может стать роковой, вызвав маточное кровотечение и отслойку плаценты.