Отклонения в результатах анализов
Если количество ХГЧ ниже нормы, то врачи подозревают о:
- Неправильном прикреплении плодового яйца. Эктопическая беременность – относительно распространенная патология, которая требует хирургического вмешательства для предотвращения возникновения угрозы жизни матери.
- Задержке внутриутробного развития плода. Нехватка ХГЧ ведет к недостаточному количеству прогестерона в крови женщины. Это, в свою очередь, становится причиной недостаточно активного роста всех органов и систем эмбриона, что и вызывает задержку в его развитии.
- Угрозе выкидыша.
- Беременности, которая не развивается.
- Плацентарной недостаточности. При нехватке функциональной активности данного органа наблюдается прогрессирующее снижение количества ХГЧ в крови женщины.
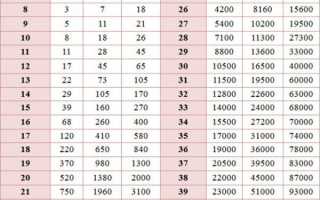
Нормы ХГЧ по дням после овуляции
Все эти ситуации требуют соответственного вмешательства врачей для обеспечения качественного развития плода.
Однако бывает ряд отдельных ситуаций, при которых отмечается резкое возрастание количества ХГЧ в крови беременной женщины. Подобная ситуация может наблюдаться при:
- Прогрессировании многоплодной беременности.
- Токсикозе различного генеза.
- Развитии или прогрессировании сахарного диабета.
- Наличии пороков развития плода.
- Параллельном приеме препаратов, которые содержат ХГЧ.
В любом случае нужно проводить коррекцию основного заболевания или причины, которая вызвала скачок ХГЧ
Также очень важно помнить о том, что только из-за подъема или падения концентрации гормона в крови ни один врач не будет поспешно выставлять тот или иной диагноз. Подобная ситуация является свидетельством наличия определенной патологии или не совсем физиологического состояния, и требует дополнительного обследования с целью установления причины подобного явления
Строение и функция ХГЧ
Хорионический гормон человека является по химической структуре гликопротеином. Он состоит из двух частиц: α и β. α частица одинакова у всех гонадотропов. Уникальной является β субстанция, благодаря которой и проявляются свойства этого гомона.
Хорионический гормон человека (ХГЧ) начинает синтезироваться в избыточном количестве после зачатия. Его можно определить в крови на первой неделе беременности. В разные сроки ХГЧ не одинаковый. Он способствует физиологической гиперплазии коры надпочечников, которая продуцирует глюкокортикоиды. Наличие большего количества этих веществ необходимо беременной женщине из-за того, что беременность является стрессом для женщины, преодолеть который помогают кортикостероиды. Плод также наполовину инородная субстанция для женского организма, которую он пытается отторгнуть. Кортикостероидные гормоны оказывают иммуносупрессорное действие, благодаря которому беременность сохраняется.
Норма ХГЧ говорит о правильном течении беременности. Его уровень удваивается каждые два или три дня. К одиннадцатой неделе результаты исследования ХГЧ показывают его пиковые значения. Впоследствии концентрация хорионического гормона снижается и к концу беременности не превышает 78000 мМе/мл.
Если результаты ХГЧ-теста показывают его повышенный уровень у небеременной женщины, то можно подумать о гормонопродуцирующих опухолях. У мужчин показатели ХГЧ могут превышать норму при раке яичка.
Результаты ХГЧ необходимо анализировать не только для констатации факта беременности. ХГЧ норма может помочь установить истинный возраст плода. Если уровень ХГЧ выходит за пределы нормы, то можно думать либо о патологии беременности, либо о её замирании. В некоторых случаях результаты ХГЧ помогают заподозрить врождённые аномалии развития плода или риск синдрома Дауна у новорождённого.
Результаты анализа используются для скрининга угрозы выкидыша. Норма ХГЧ совершенно иная при многоплодной беременности: концентрация гормона прямо пропорциональна количеству развивающихся плодов. При замершей беременности результаты ХГЧ будут не соответствовать сроку.
Скрининг 1-го триместра и биохимия материнской сыворотки: что это такое
В соответствии с нормативными актами Министерства здравоохранения Российской Федерации, всем беременным настоятельно рекомендуется проходить пренатальные, то есть дородовые, скрининги трижды – в каждом из триместров.
Согласно с принятой методологией, первый триместр по календарному способу исчисления (с момента зачатия) составляет 14 недель, по акушерскому (с даты начала последней менструации) – 12 недель. Программа скрининга на этом сроке включает первое УЗИ и лабораторное биохимическое исследование крови.
Что смотрят, или что показывает первый скрининг
Задачей первого УЗ-скрининга является оценка правильности развития эмбриона и общего состояния матери. Для этого выполняются необходимые замеры, определяется степень развития органов, производится их сравнение с показателями, соответствующими норме. В ходе обследования анализируются следующие характеристики плода:
- КТР (копчико-теменной размер);
- длина и симметричность парных трубчатых костей – плеч, предплечий, бедер, голени;
- ТВП (толщина воротничковой зоны);
- окружность головки, БПР (бипариетальный размер) и расстояние ото лба до затылка;
- стадия формирования черепной коробки, симметричность полушарий головного мозга, его структура;
- размер, строение и расположение сердца, основных кровеносных сосудов, ЧСС (частота сердечных сокращений);
- размеры живота, правильность развития органов желудочно-кишечного тракта, их положение.
УЗИ позволяет оценить состояние репродуктивных органов женщины:
- плаценту – ее структуру, зрелость, расположение;
- пуповину, сосуды в ней;
- амниотические воды, их количество;
- матку, ее тонус;
- шейку матки и внутренний зев.
Что такое КТР плода
Одним из важнейших базовых показателей правильного внутриутробного развития ребенка является КТР – копчико-теменной размер. Он равен расстоянию от теменной кости до копчика и с развитием беременности постепенно увеличивается. Существуют таблицы, в которых представлены средние значения этого параметра, приравнивающиеся к норме. Незначительное отклонение не обязательно говорит о наличии патологий, это может быть индивидуальной физиологической особенностью.
Если замеры показали повышенный КТР, это может свидетельствовать о больших размерах плода, на основании чего врачи прогнозируют рождение ребенка с весом, превышающим медианные 3-3,5 кг. А вот значительное отставание этого показателя от нормы бывает симптомом:
- замершей беременности. При ее обнаружении принимаются немедленные меры по ее прерыванию, чтобы предотвратить опасные последствия – инфицирование, кровотечение, дальнейшее бесплодие;
- недостаточной выработки гормонов организмом женщины, что чревато самоаборотом. Для нормализации гормонального фона назначается корректирующая медикаментозная терапия;
- заражения инфекционными заболеваниями;
- генетических аномалий в развитии плода. С целью подтверждения или опровержения таких предположений необходимо пройти дообследование.
Что такое PAPP-A
Биохимический тест материнской сыворотки в первом триместре предполагает определение содержания в крови двух элементов: PAPP-A и ХГЧ.
PAPP-A (с англ. «pregnancy associated plasma protein A», или ассоциированный с беременностью плазменный протеин А) – специфический белок, вырабатываемый плацентой и позволяющий делать выводы о нормальности развития плода на основе сравнения выявленного содержания с предписанным на соответствующем сроке.
PAPP-A является важнейшим маркером многих генетических патологий. Так, если его завышенное значение чаще всего говорит о неверно определенном сроке гестации, то заниженное может свидетельствовать о риске рождения ребенка с синдромом Дауна, регрессирующей беременности и угрозе самопроизвольного выкидыша.
Хорионический гонадотропин человека
ХГЧ, или хорионический гонадотропин человека – специфический гормон, который начинает вырабатываться хорионом уже спустя несколько часов после зачатия. На 12-й день его концентрация возрастает в 2-3 раза и достигает своего пика на 11-й…12-й неделях, увеличиваясь в несколько тысяч раз по сравнению со значением, присущим небеременной женщине. Именно на вычислении ХГЧ основывается действие всех экспресс-тестов.
Превышение среднего значения уровня ХГЧ ожидаемо при многоплодной беременности, если будущая мама болеет сахарным диабетом или страдает от токсикоза. В остальных случаях такой факт должен насторожить, ведь это может говорить о риске наличия синдрома Дауна. Пониженный ХГЧ – признак плацентарной недостаточности, риска выкидыша и маркер синдрома Эдвардса.
Показатель ХГЧ при беременности на ранних сроках оценивается в динамике
Показатель ХГЧ при беременности на ранних сроках имеет важное диагностическое значение. Но какой результат рассматривать, как абсолютную норму? Точных цифр не существует – этот гормон вырабатывается у каждой женщины в своих пределах. Сами по себе показатели уровня гормона малоинформативны, для оценки нужно видеть результаты минимум 2 анализов, чтобы оценить динамику прироста или снижения.
Сами по себе показатели уровня гормона малоинформативны, для оценки нужно видеть результаты минимум 2 анализов, чтобы оценить динамику прироста или снижения.
Существует таблица, позволяющая определить беременность на ранней стадии и помогающая врачам и женщине следить за «первыми звоночками» возможных патологических состояний. Но она не догма.
ХГЧ в крови можно определить уже на 6-8 день от предполагаемого зачатия.
Если рассчитывать от первого дня последних месячных, то ХГЧ удваивается каждые два дня до 4 недели акушерской беременности. Более точная формула: удвоение происходит каждые 2,2 + \ — 0,8 суток. Это означает, что 2 суток – это усредненное значение. Это говорит о том, что ХГЧ может удваиваться каждые 3 дня или быстрее – каждые полтора суток. Он планомерно растет и достигает максимальных значений к 9-10 неделе. После этого, прирост замедляется. И здесь начинается путаница в самостоятельной расшифровке анализов. После этого срока удвоения каждые 2 дня нет и это нормально.
В норме, начиная с 9-10 недели беременности, уровень ХГЧ снижается, и весь период вынашивания плода держится на уровне 6-7 недели.
После родов, примерно через 4 недели, уровень ХГЧ становится равным тому, который наблюдается у небеременных женщин.
Небольшие выдержки из таблицы, дающие представление о вариативных нормах ХГЧ:
| Срок | Значение (мЕд/мл) |
| Две первых недели от зачатия | От 25 от 156 |
| и недели | От 101 до 4870 |
| От до недели | Границы от 20900 до 291000 |
Как видим, «разброс» большой, поэтому, чтобы убедиться, что все в порядке, женщина должна повторно сдать анализ и обратиться к гинекологу за консультацией, расшифровкой анализа. Необходимо понимать, что каждая беременность индивидуальна и ХГЧ на ранних сроках ведет себя по-разному.
Для чего вообще нужно знать значения ХГЧ на определенном сроке? Дело в том, что хорионический гонадотропин выполняет важную задачу во время беременности, еще до того, как сформировалась плацента. Он обеспечивает выработку прогестерона желтым телом и эстрогенов. Когда врач видит резкое падение ХГЧ или плато, он может заподозрить начавшуюся в организме подготовку к самопроизвольному аборту, отторжению плодного яйца, анэмбрионию, замершую беременность. Ситуация становится особенно опасной при начавшемся кровотечении (даже незначительном). Плодное яйцо отделяется от матки – начинается выкидыш.
Анэмбриония – это отсутствие эмбриона. В норме во время развития оплодотворенной яйцеклетки все клетки эмбриона разделяются на две части. Клеточная масса, из которой должен развиться зародыш (по разным причинам) останавливается в делении и эмбрион не формируется. А группа клеток, из которых берут начало оболочки эмбриона – продолжили свое существование, и формируют плаценту.
Ко второму триместру диагностическое значение ХГЧ уменьшается, так как функции поддержания беременности берет на себя сформировавшаяся плацента.
Что такое бета-хорионический гонадотропин человека
Гормональное исследование крови на бета-ХГЧ используют для подтверждения факта беременности, выявления различных патологий беременности и плода, а также позволяет выявить некоторые виды опухолей (хориокарциномы), которые, как и эмбриональные ткани продуцируют ХГЧ.Гормон бета-ХГЧ (хорионический гонадотропин человека) – белок, который вырабатывается во время беременности хорионом (защитной оболочкой эмбриона, из которой в ходе гестации формируется плацента). Определяется в сыворотке крови и моче с самых малых сроков гестации, на чем и основано действие тестов на беременность. Этот гормон состоит из альфа (α) и бета (β) субъединиц. Определение β-свободной субъединицы ХГЧ на сроке 10-13 недель беременности имеет большое диагностическое значение.
Кому назначают и как подготовиться к анализу
Анализ назначают беременным в рамках пренатального скрининга, а также ХГЧ в качестве онкомаркера назначают при подозрении на развитие злокачественной опухоли.Биоматериалом для анализа является кровь из вены.За 2-3 дня до процедуры необходимо исключить жирную пищу, а если беременная принимает гормональные препараты, то об этом нужно обязательно сообщить врачу, чтобы он мог правильно интерпретировать результаты в соответствии с этой информацией.
Какие результаты дает анализ
Бета-ХГЧ является маркером развития беременности и плода. Он адекватно отражает процессы, происходящие в системе «мать-плацента-плод». Благодаря этому, врач, основываясь на результатах этого анализа в сочетании с другими исследованиями, может вовремя скорректировать некоторые нежелательные состояния, угрожающие здоровью матери и будущего ребенка.
Норма и интерпретация результатов анализа
Концентрация ХГЧ, как общего, так и его свободной субъединицы, в течение беременности растет, достигая пиковых значений в 8-9 недель, затем несколько снижается, оставаясь все же при этом очень высокой, по сравнению с не беременными. Каждому сроку соответствуют свои значения нормы.Определение ХГЧ в сочетании с АФП и эстриолом называется тройным тестом (генетическая тройка), назначают его на сроках 15-17 недель.Определение β-свободной субъединицы ХГЧ в сочетании с PAPP-A (белок, ассоциированный с беременностью) является двойным тестом (генетическая двойка), наиболее информативен этот показатель на сроках в 10-13 недель.Показатели нормы содержания β-свободной субъединицы ХГЧ у женщин на определенных сроках беременности составляют:
- 9 недель – от 23,6 до 193,1нг/мл
- 10 недель – от 25,8 до 181,6нг/мл
- 11 недель – от 17,4 до 130,4нг/мл
- 12 недель – от 13,4 до 128,5нг/мл
- 13 недель – от 14,2 до 114,7нг/мл
Нормы общего ХГЧ у женщин на разных сроках беременности:
Повышен уровень гормона ХГЧ при:
- многоплодной беременности;
- хромосомной патологии плода (синдроме Дауна);
- гестозе;
- сахарном диабете;
- большом весе плода;
Понижен уровень гормона ХГЧ при:
- внематочной беременности;
- неразвивающейся беременности;
- плацентарной недостаточности;
- угрозе прерывания беременности;
- внутриутробной гибели эмбриона.
Также концентрация этого гормона может не попадать в физиологические нормы у абсолютно здоровых женщин в случае неверно определенного срока беременности.Важно: нормы анализов могут различаться в зависимости от типа оборудования в лаборатории на котором они выполняются. Интерпретировать полученные в результате анализа данные нужно только в совокупности с другими клиническими исследованиями.
Нормы ХГЧ при беременности
Весь первый триместр беременности ХГЧ контролирует выработку в яичниках гормонов, необходимых для нормального развития беременности: прогестерона, эстрадиола и эстриола. Наибольший уровень хорионического гонадотропина отмечают на 8-9-й неделе. Затем, к концу первого триместра, когда гормоны начинают вырабатываться плацентой, уровень ХГЧ снижается и удерживается на этом уровне в течение второго триместра.
Для ранней диагностики беременности используется тот факт, что на 7-10-й день с момента оплодотворения происходит значительное повышение концентрации ХГЧ в крови мамы. Этот гормон определяется в моче беременной женщины в неизмененном виде, вот почему мы опускаем полоску теста на беременность в мочу. Надо заметить, что тест оптимально проводить не раньше двух недель с момента оплодотворения или при задержке ожидаемой менструации на три дня и более. При этом желательно использовать первую утреннюю мочу (просто потому, что в утренней моче будет самое большое содержание ХГЧ). При задержке месячных на неделю и более дожидаться утра уже необязательно.
Если нет специальных рекомендаций, для выявления беременности на ранних сроках кровь можно сдать начиная от недели задержки очередной менструации. Для выявления патологии плода у беременных кровь нужно сдавать с 16-й по 20-ю неделю беременности совместно с другими маркерами (АФП, свободный эстриол).
Нормальный уровень ХГЧ в сыворотке крови у небеременных 0-15 мЕд/мл. Его уровень у беременных можно определить по следующей таблице:
| Срок беременности (недели) | Медиана (среднее значение) | Норма |
| 1-2 | 150 | 50-300 |
| 3-4 | 2000 | 1500-5000 |
| 4-5 | 20000 | 10000-30000 |
| 5-6 | 50000 | 20000-100000 |
| 6-7 | 100000 | 50000-200000 |
| 7-8 | 70000 | 20000-200000 |
| 8-9 | 65000 | 20000-100000 |
| 9-10 | 60000 | 20000-95000 |
| 10-11 | 55000 | 20000-95000 |
| 11-12 | 45000 | 20000-90000 |
| 13-14 | 35000 | 15000-60000 |
| 15-25 | 22000 | 10000-35000 |
| 26-37 | 28000 | 10000-60000 |
Отношение уровня ХГЧ к медиане называется Мом; его величина при нормальной беременности 0,5-2.
Имейте в виду, что нормы ХГЧ могут отличаться в зависимости от лаборатории (обратите внимание, в каких единицах произведено измерение, так как в разных лабораториях порой используют различные единицы — в этих случаях, как правило, рядом указывают показатели нормы). Также необходимо знать, что, если вы ждете не одного малыша, количество ХГЧ в крови увеличивается пропорционально числу плодов. Уровень ХГЧ понижен при внематочной беременности и при угрозе прерывания; в этом случае уточнить диагноз можно, исследуя уровень ХГЧ в динамике
Если маточная беременность развивается нормально, то уровень хорионического гонадотропина будет удваиваться за каждые 1,5 суток в период со 2-ю по 5-ю неделю с момента оплодотворения. При внематочной беременности или выкидыше уровень ХГЧ нарастает значительно медленнее, неизменен или снижается
Уровень ХГЧ понижен при внематочной беременности и при угрозе прерывания; в этом случае уточнить диагноз можно, исследуя уровень ХГЧ в динамике. Если маточная беременность развивается нормально, то уровень хорионического гонадотропина будет удваиваться за каждые 1,5 суток в период со 2-ю по 5-ю неделю с момента оплодотворения. При внематочной беременности или выкидыше уровень ХГЧ нарастает значительно медленнее, неизменен или снижается.
При пузырном заносе, хорионэпителиоме (опухолевые заболевания плаценты) уровень ХГЧ значительно превышает норму для данного срока. Также повышение хорионического гонадотропина может отмечаться при раке молочной железы, легких, опухолях яичников.
В моче уровень ХГЧ всегда в 1,5-2 раза ниже, чем в сыворотке крови.
Что делать при неблагоприятных результатах
Если по итогам результатов пренатального скрининга у будущей мамы обнаружился высокий риск рождения ребенка с врожденными пороками развития, то первоочередной задачей для нее становится сохранение душевного равновесия и планирование своих дальнейших действий.
Будущие родители должны определить, насколько важна для них точная информация о наличии патологий развития будущего ребенка, и в связи с этим решить продолжать ли обследования для постановки точного диагноза.
Что же делать при получении после первого скрининга плохих результатов?
Не следует проводить повторно первый скрининг в другой лаборатории.
Так вы только потеряете драгоценное время. И уж тем более не следует ждать второго скрининга.
При получении плохих результатов нужно (при риске 1:100 и ниже) нужно немедленно обратиться за консультацией к генетику.
Не следует ждать планового приема в ЖК и добиваться направления или записи к генетику.
Нужно немедленно найти квалифицированного специалиста и посетить платный прием. Дело в том, что генетик, скорее всего, назначит вам инвазивную процедуру. Если срок еще маленький (до 13 недель), то это будет биопсия ворсин хориона.
Всем женщинам с высоким риском рождения ребенка с генетическими отклонениями лучше пройти именно биопсию ворсин хориона, так как остальные процедуры, позволяющие выявить генотип плода амниоцентез, кордоцентез проводятся на более поздних сроках.
Результаты любой инвазивной процедуры следует ждать около 3 недель. Если делаешь анализ платно, то чуть меньше.
Если же аномалии развития плода подтверждены, то, в зависимости, от решения семьи, доктором может быть выписано направление на прерывание беременности.
В этом случае прерывание беременности будет проводиться на сроке 14-16 недель.
А теперь представьте, если вы делаете амниоцентез в 16-17 недель. Ждете еще 3 недели результатов. А в 20 недель вам предлагают прервать беременность, когда плод уже активно двигается, когда уже наступает полное осознание того, что в вашем теле живет новая жизнь.
На сроке свыше 20 недель в хорошей клинике может родиться жизнеспособный ребенок. На сроке свыше 20 недель не делают аборты, а проводят искусственные роды по медицинским показаниям.
Такие вмешательства ломают психику женщины и отца ребенка. Это очень тяжело. Поэтому именно на сроке 12 недель следует принять нелегкое решение – узнать истину и сделать аборт как можно раньше. Либо принять рождение особенного ребенка как данность.
Основные функции бета-субъединицы при беременности
Это вещество обеспечивает связь материнского и детского организма. Оно выполняет такие функции:
- активизирует работу желтого тела, которое поддерживает развитие и питание эмбриона до формирования плаценты. Под воздействием ХГЧ продуцируется необходимая доза прогестерона, поддерживающего нормальные условия для продолжения беременности;
- способствует выработке эстрогена и андрогена яичниками;
- стимуляция синтеза необходимых гормонов уже в организме будущего малыша. В особенности это касается выработки тестостерона, который будет отвечать за формирование мужских половых признаков.
ХГЧ свободный считается главным регулятором процесса беременности. Количество бета-субъединицы в крови зависит от ее срока. Например, со второй по пятую неделю концентрация каждые 36 часов увеличивается в два раза. Максимальное количество проявляется уже на 6–8 неделе. Постепенно концентрация медленно снижается.
Что такое ХГЧ — кому назначают анализ
Хорионический Гонадотропин Человека, в сокращенном варианте аббревиатура состоит из трех букв – ХГЧ. Это такой гормон, выработка которого в больших количествах происходит у женщины сразу же после оплодотворения. Наиболее распространение его назначение – это подтверждение факта беременности.
Когда яйцеклетка оплодотворена, она начинает своё движение по маточным трубам, и закрепляется на стенки матки только на 5-7 день. И уже с этого момента начинается выброс ХГЧ в кровь, и в этот период можно сдавать кровь на анализ.
В моче также определяется этот гормон, но значительно позже, где-то через две недели, и тогда тест на беременность может показать его концентрацию в биоматериале.
Но не всем беременным назначают данный анализ. Для того чтобы получить направление на прохождение анализа на ХГЧ, необходимы следующие условия:
- Для контроля течение беременности.
- Для уточнения срока после зачатия.
- При угрозе самопроизвольного выкидыша.
- Для оценки качества искусственного оплодотворения.
- При подозрениях на опухоли.
- Двойня.
- Подозрения на внематочную беременность.
- Замерший плод.
А также анализ могут назначить не беременным женщинам, и даже мужчинам. Для этого есть ряд причин по которому необходим материал для исследования:
- Злокачественная опухоль яичников.
- Новообразования на матке.
- Пузырный занос у женщин.
- Опухоли яичек.
- Новообразования почек и легких.
Гормон, состоящий полностью из белка, в больших количествах вырабатывается только женщиной в интересном положении, и очень незначительное содержание его у представителей сильной половины, и женщин в обычном состоянии. Он состоит их двух субъединиц:
- Альфа-субъединица.
- Бета-субъединица.
Если определять гормон по Альфа, то её содержание неизменно для таких гормонов как: ЛГ, ФСГ, ТТГ. Именно специфику анализа показывает Бета-субъединица. За счет неё и стимулируется рост желтого тела, оно же перенимая эстафету, в дальнейшем производит выработку гормонов: Эстроген и Прогестерон, которые по дальнейшей цепочке отвечают за прогрессирование интересного положения женщины.
В заборе крови, у беременной обнаруживается, как и целая часть (молекула) гормона, так и её свободная субъединица – Бета и Альфа (α и β).
Что такое ХГЧ — “бета”?
ХГЧ — гормон, который вырабатывает сам плод, вернее плодная оболочка эмбриона (хорион). Процесс начинается сразу же при имплантации зародыша в матку. В этот момент плод ещё выглядит, как маленький пузырёк с жидкостью, состоящий из эмбриобласта (из него в будущем сформируется плод) и трофобласта (клетки, образующие хорион).
Под влиянием гонадотропина желтое тело производит гормоны, поддерживающие необходимое для нормальной беременности состояние эндометрия (внутренней оболочки матки). Повышение концентрации ХГЧ говорит о том, что оплодотворение состоялось.
В состав ХГЧ входят:
- Альфа-субъединицы. Их не определяют, так как они не имеют диагностического значения при беременности.
- Бета-субъединицы, позволяющие определять факт зачатия и срок развития плода.
Вот почему под понятием хорионический гонадотропин при анализах на беременность подразумевают его бета-компонент.
Причины отклонений в анализах
Отклонение значений гормона ХГЧ от нормы может происходить как в большую, так и в меньшую стороны. Причины высокой концентрации заключаются в следующем:
- хромосомные аномалии у ребенка;
- пороки развития плода;
- беременность двойней, тройней;
- гестационный сахарный диабет;
- трофобластические опухоли;
- прием препаратов ХГЧ.
Пониженный ХГЧ наблюдается при определенных патологических состояниях:
- угрожающий выкидыш;
- внематочная беременность;
- антенатальная гибель плода;
- замершая беременность;
- хромосомные патологии.
При развитии тяжелого гестоза хорионический гонадотропин может значительно увеличиваться, но происходит это не ранее 20 недели вынашивания.
Внематочная беременность
Если оплодотворенная яйцеклетка прикрепилась вне полости матки, то симптомы будут такими же, как и при обычной беременности на ранних сроках:
- сонливость;
- слабость;
- задержка менструации;
- нагрубание молочных желез.
При задержке женщины используют экспресс-тесты, действие которых основано та определении хорионического гонадотропина в моче. Если его концентрация в крови достаточно высока, он начинает выводиться почками. Но при внематочной тест может оказаться слабоположительным, что не отменяет наступление беременности.
Иногда тест остается отрицательным, а симптомы беременности нарастают. Тогда на помощь приходят УЗИ и анализ крови на ХГЧ. В первые две-три недели плодное яйцо не всегда удается обнаружить. Расшифровка анализа покажет несоответствие величины гормона предполагаемому сроку гестации. Затем могут появиться дополнительные симптомы, указывающие на эктопическое прикрепление плодного яйца:
- боль в животе;
- кровянистые выделения из половых путей;
- сердцебиение и слабость.
Низкий уровень гормона связан с нарушением функционирования трофобласта: зародыш прикрепляется в полости маточной трубы, где нет условий для достаточного кровоснабжения и питания.
Гибель плода
С помощью экспресс-теста на ранних сроках беременности в моче может определяться ХГЧ. Женщина ощущает все признаки свершившегося зачатия. Но при динамическом осмотре у врача обнаруживается отставание размеров матки от срока гестации. Анализ при замершей беременности покажет очень низкий ХГЧ. Погибший зародыш перестает вырабатывать гормон, но концентрация в крови снижается постепенно.
При антенатальной гибели плода, которая случается во втором-третьем триместрах, к анализу на гормон не прибегают. УЗИ и КТГ при диагностике этого состояния более информативны и занимают намного меньше времени.
Аномалии развития
В сроке до 12 недель женщинам проводят обязательный пренатальный скрининг. Он должен выявить грубые пороки развития, являющиеся показаниями для прерывания беременности. Обязательными этапами являются УЗИ, а также анализ на ХГЧ и РАРР-А. Даже при нормальном результате в 16-18 недель рекомендуется проведение тройного теста, который включает:
- ХГЧ;
- АПФ;
- эстриол-А.
Отклонение от нормальных показателей, по отзывам врачей, встречается при следующих тяжелых наследственных патологиях:
- синдром Дауна;
- дефекты нервной трубки;
- синдром Патау;
- трисомия 18 (синдром Эдвардса);
- синдром Тернера.
Диагноз не ставят только на основании одного анализа, но это является показанием для проведения инвазивных исследований:
- амниоцентеза;
- кордоцентеза;
- биопсии ворсин хориона.
Риск хромосомных аномалий увеличивается, если женщина старше 35 лет и ранее не рожала. Обследование рекомендуется и тем, у кого есть дети с пороками развития, были выкидыши в раннем сроке.
Трофобластические опухоли
Иногда вместо полноценной беременности развивается пузырный занос — на месте хориона формируется множество разрастаний в виде пузырей. Эмбриональные ткани могут отсутствовать или быть изменены. ХГЧ при этом превышает норму в два и более раз.
Иногда после аборта или родов формируется опухоль хорионкарцинома. При высоком риске патологии исследование проводится через 40 дней после прерывания беременности или родов. Показатели анализа могут или сохраняться высокими, или даже увеличиваться.
Уровень ХГЧ при беременности должен быть достаточным для стимуляции желтого тела и сохранения ребенка. Этот гормон выпускается и в виде инъекционных препаратов, но используется в других целях. Его назначают мужчинам при необходимости повысить выработку тестостерона, чтобы обеспечить рост сперматозоидов. Женщинам, которые готовятся к ЭКО, хорионический гонадотропин вводят для стимуляции овуляции и дальнейшего поддержания функции желтого тела.