Оперативное лечение гидросальпинкса
Основные этапы операции
Операция при гидросальпинксе выполняется в условиях стационара под обязательным наркозом. Перед началом хирургического вмешательства, необходимо обезболить пациента. В качестве аналгетиков могут применяться как общие, так и местные средства. В зависимости от показателей, общее наркозное состояние может проходить как под контролем врачебного аппарата, так и без него.
Главным этапом в ходе операции является удаление пораженной ткани трубы Мюллера, которая стала причиной гидросальпинкса. Если поражение не затронуло всю трубу, проводят удаление только пораженных отделов. Для этого используют специализированные хирургические инструменты.
После удаления пораженных участков трубы, оставшаяся ее часть фиксируется и прошивается. Это позволяет предотвратить образование рубцовой ткани и возможных последствий в виде механических нарушений проходимости служебных путей, вызванных в том числе и сужением лумена трубы.
Время операции и реабилитация
Обычно, операция при гидросальпинксе длится не более 1,5-2 часов. После ее окончания, пациентка направляется на стационарное лечение, где ей назначают рекомендации для быстрого восстановления. Период реабилитации занимает от нескольких недель до нескольких месяцев.
В первые дни после операции женщина обычно чувствует небольшую боль в области поясницы и нижней части живота. Через некоторое время, если не возникают осложнения, боли проходят и пациентка может приступать к повышению физической активности.
В целом, операция при гидросальпинксе достаточно эффективная процедура, которая позволяет избавиться от серьезного заболевания и восстановить функции репродуктивной системы.
Ультразвуковые волны или рентгеновские лучи?
Многие медицинские процедуры звучат для уха русскоязычного человека чудно и сложно. Неудивительно, ведь их названия происходят из иностранных языков, обычно греческого и латыни.
Слово гистеросальпингография составлено из греческих слов, обозначающих «матка», «писать» и латинского слова «труба».
То есть процедура позволяет описать состояние полости матки и фаллопиевых труб. Исследование проводится для выяснения причин бесплодия.
Фото:
Существуют различные разновидности гистеросальпингографии в зависимости от методики проведения исследования или запланированного результата диагностики.
При этом отличается и терминология, процедуру называют метросальпингографией (МСГ), утеросальпингографией (УСГ) или гидросальпингографией.
Исследование матки и фаллопиевых с помощью ультразвука называется гистеросальпингосонографией (ГССГ, УЗИ ГСГ), еще одно название «УЗИ гистеросальпингоскопия» − УЗГСС, Эхо ГСС.
Любая из перечисленных процедур позволяет оценить проходимость маточных труб.
Маточные (фаллопиевые) трубы представляют собой два коридора, по которым яйцеклетка попадает из яичника в матку.
Любые спайки, рубцы, извивистые места и другие следы перенесенных воспалений и заболеваний могут стать непреодолимой преградой для яйцеклетки.
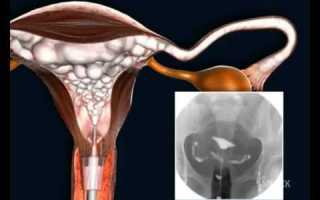
Для начала матку и маточные трубы заполняют специальной жидкостью.
Рентгеновское излучение или ультразвуковые волны проходят сквозь заполненные органы и дают полную картину происходящего в них.
Любое исследование безопасно, поскольку доза облучения на современных диагностических аппаратах крайне мала и не вызывает отрицательные последствия для организма, а ультразвук в принципе безвреден.
Выбор между рентгеновскими лучами или ультразвуковыми волнами обусловлен отнюдь не воздействием на организм, а методикой проведения исследования.
Для Эхо ГСГ матку и фаллопиевы трубы заполняют стерильным физиологическим раствором (0,9 % раствор хлорида натрия).
Ультразвуковые волны направляются трансвагинально (через влагалище), а полученное изображение подается на монитор. Исследование матки и труб происходит в режиме реального времени.
Фото:
Во время исследования делают один или несколько снимков полости матки и труб.
Если оценивать комфорт пациентки, то Эхо ГСГ предпочтительнее, однако менее точна.
Например, в результате спазма стенки маточных труб могут сомкнуться, последствия чего отразятся на мониторе и врач может заподозрить спайку.
Но у Эхо ГСГ есть важное преимущество − лечебный эффект.
Физраствор создает давление на стенки труб, разрывая небольшие спайки и тем самым увеличивая проходимость.
Рентгенографический метод считается более точным, к тому же оставляет после себя снимки, которые врач сможет изучить позднее, их также можно показать другим специалистам.
Преимущества процедуры
ЭхоГСС – современный метод диагностики, который обладает большим количеством плюсов:
- Абсолютная безболезненность. Доктор проводит исследование под специальным обезболиванием, поэтому женщина не почувствует дискомфорта или болезненных ощущений.
- Физиологичность процедуры. Диагностика не подразумевает вредного влияния на организм, проводится без введения химических соединений или воздействия излучения.
- Длительность. Как правило, исследование занимает не больше получаса: этого времени врачу достаточно для того, чтобы в полной мере оценить проходимость яйцеводов женщины.
- Отсутствие индивидуальной повышенной чувствительности. Пациентка может не переживать, что в ходе исследования возникнет аллергическая реакция, ведь для гистеросальпингоскопии не используются какие-либо фармацевтические соединения.
- Высокая достоверность процедуры. Объективность результата исследования достигает 90% – это довольно высокий показатель!
- Легкий лечебный эффект. Некоторые доктора убеждены, что заполнение просвета маточных труб физиологическим раствором положительно влияет на шанс возникновения беременности, увеличивая вероятность оплодотворения на 10%! Убеждение связано с тем, что во время диагностики происходит своеобразное «промывание» органа физиологическим раствором, что устраняет некоторые спайки.
Проверка маточных труб с помощью ЭхоГСС – это доступный и безопасный диагностический приём, который обладает высокой информативностью и большим количеством преимуществ!
Таким образом, ЭхоГСС – новейший метод исследования для оценки проходимости яйцеводов. Процедуру используют по специальным показаниям, которые определяет лечащий врач пациентки, а перед ней необходимо пройти бактериологическую диагностику на чистоту влагалища и стандартный гинекологический осмотр на кресле. Эти особенности делают ЭхоГСС распространенным исследованием для раннего выявления патологии матки и придатков у женщин.
Нужна ли подготовка к УЗИ проходимости маточных труб?
Процесс подготовки к процедуре УЗИ заключается в том, что нужно сделать несколько анализов, направления на которые выпишет ваш гинеколог. К этим анализам относятся:
- мазок на флору,
- общий анализ крови,
- анализ мочи,
- ПАПП-тест,
- анализы на инфекции.
Анализы на инфекции делают методом ПЦР, так можно выявить заболевания даже на ранних стадиях. УЗИ не назначают, если находят какую-либо инфекцию или мазок показал наличие патогенной флоры, которая может попасть в полость матки во время процедуры.
Если все анализы в норме, пациентке назначают дату проведения УЗИ, исходя из ее индивидуального цикла. Лучше всего проводить исследования в первый несколько дней после менструации, когда шейка матки более мягкая, а ее эндометрий более тонкий.
Перед УЗИ нужно совершить гигиенические процедуры. Если ваш гинеколог рекомендовал принять спазмолитические препараты, то делать это нужно где-то за час до начала процедуры.
Если исследование будет проводиться абдоминальным (наружным) способом, то за час до него нужно выпить один или два стакана воды. Между датчиком сонографа и исследуемым органом находится мочевой пузырь, он выполняет роль своеобразного экрана, через который проходит ультразвук. Мочевой пузырь — орган полый, если его не заполнить жидкостью, то он будет частично поглощать ультразвук, и вы не получите четкой картинки, поэтому пейте воду перед УЗИ.
Последствия процедуры
Из отрицательных последствий можно назвать появление боли во время диагностических мероприятий. Спазм шейки матки и боли при введении жидкости — обычное побочное явление этой процедуры. Чтобы осмотр доставил как можно меньше болевых ощущений, перед началом процедуры можно принять таблетку спазмолитического препарата. Процедуру не рекомендуют проводить в следующих случаях:
- наличие маточных кровотечений;
- острое инфекционное заболевание в органах малого таза;
- дисплазия шейки матки;
- выявление новообразований на внутренних половых органах.
Закачивание жидкости производит оздоровительный эффект. Если в маточных трубах были незначительные спаечные процессы, уплотнения, то жидкость их убирает и выводит наружу. Очень многие женщины после проведения УЗИ на предмет образования спаечных новообразований в фаллопиевых трубах получали возможность забеременеть и вынашивали здорового ребенка.
Подготовка к процедуре проверки маточных труб
Перед проведением обследования женщине нужно пройти определенную подготовку и сдать следующие анализы:
- исследования крови и мочи (общие);
- гинекологический мазок из влагалища на флору;
- для исключения возможности обострения воспалительных недугов ПАПП-тест (цитология);
- исследования на инфекции (хламидиоз, микоплазмоз, уреаплазмоз) методикой ПЦР.
Перед проведением непосредственной манипуляции, в обязательном порядке женщине нужно выполнить еще одно подготовительное действие: гигиена наружных половых органов.
Также врач может прописать за 40 минут до манипуляции принять спазмолитические препараты. Если обследование будет производиться с помощью наружного датчика, то необходимо, чтобы мочевой пузырь был максимально полон.
Зачем и как делают УЗИ маточных труб
Осмотр области проекции фаллопиевых труб осуществляется во время каждого ультразвукового обследования органов малого таза у женщин. Патологически неизмененные маточные трубы на УЗИ не визуализируются.
Однако при трансвагинальном исследовании у малого процента пациенток врачам удается вывести орган на фоне излившейся во время овуляции перитонеальной жидкости. Таким образом, если в протоколе исследования указано, что маточные трубы не определяются на УЗИ – это значит, что они не были подвержены патологическим изменениям.
Показания к эхогистеросальпингографии (ЭхоГСС), или гидросонографии, (ультразвуковой осмотр придатков матки):
- нарушение менструального цикла (нерегулярность, болезненные менструации, изменение их длительности);
- частые воспалительные процессы внутренних половых органов;
- подозрение на бесплодие (неуспешные попытки зачать ребенка на протяжении 12 месяцев);
- болезненные ощущения в нижних боковых отделах живота, надлобковой области;
- наличие в анамнезе венерических заболеваний;
- подготовка к экстракорпоральному (искусственному) оплодотворению.
Если планируется трансабдоминальное УЗИ, то женщине за 2-3 до процедуры следует исключить продукты, повышающее газообразование в кишечнике. В день исследования за 1-1,5 часа до манипуляции необходимо выпить 800-1000 мл жидкости, чтобы наполнить мочевой пузырь. При трансвагинальной методике мочевой пузырь должен быть пустым, то есть перед обследованием нужно помочиться.
Как проводится гидросонография:
- Женщина принимает удобное положение в специальном гинекологическом кресле.
- Врач вводит тонкий катетер в полость матки через ее шейку. После чего в орган подается стерильный физраствор температурой в 37 градусов (или Эховист).
- Под контролем УЗИ врач наблюдает за процессом заполнения раствором матки и фаллопиевых труб.
- В конце исследования из влагалища извлекается датчик, а из матки – катетер.
При обычном сканировании, без использования контрастного вещества, этот орган никак не описывается – это значит, что маточные трубы не визуализируются. Согласно официальной статистике, полная или частичная непроходимость органа встречается у 42-80% бесплодных женщин.
Подготовка к ЭХО ГСС
- Мазок на микрофлору влагалища (действителен 10) — возможно сдать в клинике «ЭМБРИО», результат будет готов через 1,5 часа. Пациентке следует уточнить у своего врача срок актуальности имеющегося результата анализа мазка;
- Анализы крови на ВИЧ, RW (на сифилис), гепатиты В, С (результаты действительны 3 месяца).
- За 3 дня до обследования пациентке необходимо соблюсти простую диету, чтобы исключить наличие газов в кишечнике во время процедуры. 3. В день проведения ЭХО ГСС пациентке необходимо провести обычные гигиенические мероприятия. 4. Перед процедурой пациентке нужно опорожнить мочевой пузырь.
- Исследование матки и маточных труб, определение их проходимости с помощью УЗ исследования, при введении в полость матки контрастного вещества.
При обычном УЗИ маточные трубы не визуализируются, поэтому в полость матки через катетер вводят физ.раствор, нагретый до температуры тела, который постепенно растекается по трубам.
На гинекологическом кресле шейка матки осматривается в зеркалах. В цервикальный канал вводится тонкий резиновый катетер. На конце катетера раздувается резиновый пузырек, который фиксирует катетер и препятствует излитию физ.раствора. Под контролем ультразвуковых волн в полость матки подается подготовленный стерильный физиологический раствор. На мониторе визуализируется ток жидкости, который перемещается из матки в маточные трубы, а затем в боковые своды и позадиматочное пространство, что свидетельствует о проходимости всех отделов труб.
Эхогистеросальпингоскопия является высокоинформативной, малоинвазивной, практически не дающей осложнений при соблюдении всех правил методикой, которая может проводиться в амбулаторных условиях. Доказана ее высокая точность, чувствительность, безвредность и специфичность. Этот метод показан женщинам для диагностики проходимости маточных труб, а так же для диагностики внутриматочных патологий: аномалий развития, полипов, миом, синехий (спаек и перегородок матки).
Исследование проводится в середине менструального цикла (когда цервикальный канал расширен и позволяет беспрепятственно вводить зонд в матку) в хирургическом кабинете в условиях полной стерильности после предварительного обследования.
Для операции нужно сдать:
- кровь на сифилис,
- ВИЧ,
- гепатиты,
- мазок на микрофлору влагалища,
- общий анализ крови и мочи,
- пройти УЗИ.
Срок годности анализов 3-7 дней.
Преимущества ультразвукового обследования перед другими
Отсутствие рентгеновского излучения – ультразвук, применяемый при такой диагностике, не оказывает негативного влияния на организм и не дает побочных эффектов.
Закачиваемый раствор абсолютно безвреден. Поэтому наступление беременности в течение цикла, когда проводилась диагностика, не вредит плоду. Это вещество, в отличие от рентгенконтраста, не вызывает аллергии.
Кроме проверки проходимости, обследование выявляет другие патологии яичников, труб, матки, доброкачественные образования половой сферы (полипы, миомы, кисты). Достоверность обследования превышает 90%.
Промывание трубного просвета, происходящее во время диагностики, разрывает мелкие спайки и увеличивает просвет яйцеводов. Иногда после такой диагностики беременность наступает даже без дальнейшего лечения.
При обнаружении непроходимости назначается лечение. На ранних стадиях болезни спаечный процесс устраняется консервативным методом (лекарства, физиопроцедуры). В запущенных случаях проводится лапароскопическое вмешательство, во время которого с помощью инструмента, вводимого через проколы, разрезаются спайки и восстанавливается трубная проходимость.
Почему врачи рекомендуют УЗИ маточных труб?
Традиционная процедура УЗИ не дает врачу и пациентке полной картины их состояния. Ультразвуковая диагностика маточных труб, проводящаяся по специальной методике, позволяет четко установить наличие и характер патологий. Процедура проводится как через влагалище, так и с помощью наружного датчика, через брюшную полость.
УЗИ маточных труб назначается при следующих патологиях:
- Бесплодие (первичное или вторичное);
- Нарушение менструального цикла;
- Боли внизу живота;
- Воспаления придатков матки;
- Инфекции, передающиеся половым путем;
- Отсутствие менструации
Правила проведения процедуры
Проверка проходимости маточных труб проводится с 5 по 20 день цикла, лучше всего назначить ее на 8-11 день, на период овуляции. Именно в это время шейка матки максимально расширена и минимизируется вероятность возникновения спазма. Кроме того, эндометрий матки после овуляции остается тонким, что также не мешает проводить исследование.
Перед проведением процедуры УЗИ маточных труб необходимо сдать следующие анализы:
- Мазок на флору;
- Анализ на инфекции;
- Анализ мочи и крови;
- Цитологический тест;
За 40 минут до начала процедуры женщине необходимо провести гигиену половых органов. Метод ультразвуковой диагностики маточных труб занимает не более 10-30 минут и включает следующие манипуляции:
- Пациентке, находящейся в кресле, во влагалище вводятся зеркала;
- Шейка матки как следует обрабатывается;
- В канал шейки матки вводится тонкий одноразовый катетер с раздувающим баллоном для фиксации на конце. При помощи УЗИ врач убеждается, что катетер расположен правильно;
- По катетеру вводится гель или физраствор, который позволяет увидеть структуру маточных труб и определить наличие спаек;
- Если вся жидкость скопилась в маточно-кишечном углублении, значит, патологий нет;
- Если жидкость заполнила маточные трубы и матку, так и не попав в брюшную полость, то можно предположить наличие проблемы непроходимости маточных труб;
К основным противопоказаниям проведения УЗИ маточных труб относят наличие маточных кровотечений, воспалений органов малого таза, дисплазию шейки матки, беременность.
Преимущества процедуры
Проверка проходимости маточных труб методом ультразвуковой диагностики имеет ряд таких весомых преимуществ, как:
- Возможность планирования беременности. Поскольку при проведении УЗИ не облучаются детородные органы, как, например, при рентгенографии, возможно планирование беременности в том же цикле. Кроме того, если беременность наступила в этом же цикле – это огромная удача, ведь жидкость смывает закупоривший маточные трубы дериват, рассоединяет тонкие сращения и способствует работе яйцеклетки;
- Не нужны больницы. Процедура проводится амбулаторно, пациентке не нужно отрываться на несколько дней от привычного ритма жизни, ложась в больницу или медицинский центр;
- Быстрое выявление нарушений. Манипуляции занимают 10-30 минут, и нет необходимости прокалывать брюшные стенки;
- Без наркоза. Женщине не придется дополнительно «нагружать» свой организм анальгетиками, что также снижает опасность процедуры.
Рекомендации после проведения проверки
После проведения проверки проходимости маточных труб с помощью УЗИ, врач может дать ряд рекомендаций и рекомендовать дополнительные исследования или процедуры, в зависимости от полученных результатов. Ниже приведены некоторые общие рекомендации, которые могут быть полезными:
После проведения проверки проходимости маточных труб, важно обсудить полученные результаты с врачом. Врач сможет проанализировать результаты и дать рекомендации относительно дальнейшего лечения или дополнительных исследований
Обсудите возможные варианты лечения: Если проверка показала нарушение проходимости маточных труб, врач может предложить различные варианты лечения. Это могут быть медикаментозные препараты, хирургические процедуры или альтернативные методы лечения. Важно обсудить все возможности и принять решение, основываясь на индивидуальных обстоятельствах.
Обратитесь к специалисту: В некоторых случаях, врач может рекомендовать обратиться к специалисту, такому как репродуктиволог или гинеколог-эндокринолог. Эти специалисты имеют опыт в лечении проблем с маточными трубами и смогут предложить наиболее эффективные методы лечения.
Вопрос-ответ:
Как провести проверку проходимости маточных труб с помощью УЗИ?
Для проведения проверки проходимости маточных труб с помощью УЗИ необходимо использовать технику трансвагинального УЗИ. Врач вводит влагалищную пробку с датчиком УЗИ и осматривает маточные трубы и яичники. УЗИ позволяет определить наличие или отсутствие препятствий в маточных трубах.
Какие препятствия могут быть в маточных трубах?
В маточных трубах могут быть различные препятствия, такие как спайки, полипы, кисты или опухоли. Эти препятствия могут привести к нарушению проходимости труб и стать причиной бесплодия.
Какие преимущества имеет УЗИ при проверке проходимости маточных труб?
УЗИ является безопасным методом исследования, не требующим хирургического вмешательства. Он позволяет визуализировать структуру маточных труб и определить наличие препятствий. Кроме того, УЗИ не вызывает неприятных ощущений и может быть выполнен в поликлинике или врачебном кабинете.
Как часто рекомендуется проводить проверку проходимости маточных труб?
Частота проведения проверки проходимости маточных труб зависит от медицинских показаний и рекомендаций врача. Обычно рекомендуется проводить проверку после неудачных попыток забеременеть или при наличии факторов риска, таких как воспалительные заболевания или хирургические вмешательства в области маточных труб.
Можно ли провести проверку проходимости маточных труб самостоятельно?
Нет, проведение проверки проходимости маточных труб требует специальной медицинской техники и навыков. Только врач может правильно провести и интерпретировать результаты исследования.
Проверка проходимости маточных труб с помощью УЗИ проводится с помощью вагинального датчика, который вводится во влагалище. Затем специалист проводит исследование, направляя ультразвуковые волны в матку и яичники. При этом оцениваются структура и толщина стенок матки, наличие и состояние яичников, а также проходимость маточных труб. Если трубы проходимы, то ультразвуковое вещество должно пройти через них и попасть в брюшную полость. Если трубы затруднено проходимы или заблокированы, ультразвуковое вещество не сможет пройти и будет наблюдаться задержка его движения.