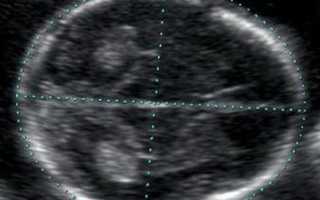
Функции и особенности развития 3 желудочка головного мозга
3 желудочек головного мозга представляет собой щелевидную полость, ограниченную зрительными буграми таламуса, находящимися в промежуточном мозге. Внутри он имеет мягкую оболочку, которая разветвлена сосудистыми сплетениями и заполнена спинномозговой жидкостью. Физиологическое значение обширно. Благодаря нему возможен ток ликвора для осуществления омовения. А также происхолит циркулирование спинномозговой жидкости.
Особенности, функции и норма
Все желудочки объединены в общую систему, но третий имеет некоторые особенности. При выявлении отклонений в его работоспособности необходимо незамедлительно проконсультироваться у специалиста, потому как последствия могут быть крайне неблагоприятными.
Так, его приемлемый размер должен быть не более 5 мм у грудничков, а у взрослых – 6 мм. Однако только в нем находятся вегетативные центры, обеспечивающие процесс торможения вегетативной нервной системы, что связано со зрительной функцией и является центральным хранителем ликвора.
Его патологии имеют серьезные последствия в зависимости от желудочков иного вида. Он играет значимую роль в жизнедеятельности ЦНС, работоспособность которой зависит от их функциональности. Какие-либо нарушения могут вызвать плохое самочувствие, что зачастую приводит к инвалидности.
Кроме того, выделяют определенные функции:
- защита ЦНС;
- выработка ликвора;
- нормализация микроклимата органов центральной нервной системы;
- обмен веществ, предотвращение попадания ненужного к мозгу;
- циркуляция ликвора.
Должная работоспособность ликворной системы – это беспрерывный и отточенный процесс. Однако возможен выход из строя или какие-либо нарушения в образовании спинномозговой жидкости, что скажется на самочувствии детей или взрослых. Несмотря на это, определяется норма, которая для каждого возраста разная:
- Для грудных детей приемлемые значения 3 – 5 мм.
- Для детей до 3 месяцев значение не должно превышать 5 мм.
- Для ребенка в возрасте до 6 лет – 6 мм.
- Для взрослого – не более 6 мм.
Подготовка и проведение исследования
УЗИ и фетометрия плода проводятся одинаково. Существует 2 варианта процедуры:
- трансвагинальный, когда датчик в специальном презервативе проходит через родовые пути;
- трансабдоминальный, когда исследование проводят через переднюю брюшную стенку, на кожу которой наносится особый гель.
В первом случае предварительная подготовка не нужна. Во втором, если фетометрию проводят на ранних сроках, мочевой пузырь должен быть полным. Для очистки кожи от проводящего ультразвуковые волны геля лучше взять с собой пеленку или полотенце.
Особенности лечения
Гипоплазия мозжечка у младенцев является серьезным заболеваниям и имеют место случаи летального итога в раннем возрасте, однако, это не догма и с такой болезнью живут.
Несомненно, такие дети больше чем обычно нуждаются в опеке и поддержке взрослых, так как некоторые функции им недоступны либо поддаются с трудом.
К сожалению, эффективное лечение при такой болезни, как гипоплазия плода на сегодняшний день не найдено, поэтому оно носит терапевтический характер.
Терапия при гипоплазии у ребенка:
- трудотерапия (привитие малышу навыков труда);
- логопедические занятия;
- курсы массажа;
- социальное развитие;
- лечебная физкультура;
- терапия, направленная на восстановление равновесия ребенка.
Перечисленные выше варианты лечения помогут малышу в дальнейшем безболезненно жить в обществе.
Помимо прочего, имеют место случаи выявления гипоплазии мозжечка у взрослого. Такое происходит, как правило, в том случае, если зона поражения была незначительная и не повлекла особых изменений в жизнедеятельности человека.
Понятие бипариетального размера головки и нормы БПР соответственно неделям беременности
Бипариетальный размер (БПР, BPD, БПД) – это расстояние между теменными костями головки плода, или «ширина» черепа. При измерении БПР плода датчик ультразвукового аппарата должен располагаться таким образом, чтобы голова малыша просматривалась сверху. Цели измерения показателя:
- Уточнение срока гестации. Наиболее точно продолжительность гестации по нормам БПР определяется с 13 по 22 недели.
- Отслеживание развития ребенка. Каждому сроку беременности соответствует определенный показатель. При несоответствии более чем на 2 недели подозревают нарушение в развитии, патологию головного мозга, врожденные отклонения.
- Расчет веса ребенка. При определении массы тела также учитываются окружность живота и длина бедренной кости.
- Планирование способа родоразрешения. Если ширина головки малыша намного больше окружности материнских родовых путей, рекомендуется провести кесарево сечение.
Наибольшее внимание уделяют данному индексу с 12 по 28 акушерскую неделю. На более поздних сроках бипариетальный показатель теряет свою информативность, поскольку рост головы замедляется, и на физическом развитии ребенка начинают сказываться наследственные факторы. В таблице представлены нормы БПР плода по неделям
В таблице представлены нормы БПР плода по неделям.
| Срок, недель | Минимальный показатель, мм | Максимальный показатель, мм | Среднее значение, мм |
| 11 | 13 | 21 | 17 |
| 12 | 18 | 24 | 21 |
| 13 | 20 | 28 | 24 |
| 14 | 23 | 31 | 27 |
| 15 | 27 | 35 | 31 |
| 16 | 31 | 37 | 34 |
| 17 | 34 | 42 | 38 |
| 18 | 37 | 47 | 42 |
| 19 | 40 | 49 | 45 |
| 20 | 44 | 53 | 48 |
| 21 | 47 | 56 | 51 |
| 22 | 49 | 60 | 54 |
| 23 | 53 | 64 | 58 |
| 24 | 56 | 67 | 61 |
| 25 | 59 | 70 | 64 |
| 26 | 62 | 73 | 67 |
| 27 | 65 | 76 | 70 |
| 28 | 68 | 79 | 73 |
| 29 | 71 | 82 | 76 |
| 30 | 72 | 85 | 78 |
| 31 | 74 | 87 | 80 |
| 32 | 76 | 89 | 82 |
| 33 | 78 | 91 | 84 |
| 34 | 80 | 93 | 86 |
| 35 | 82 | 95 | 88 |
| 36 | 84 | 97 | 90 |
| 37 | 86 | 98 | 92 |
| 38 | 87 | 100 | 94 |
| 39 | 89 | 102 | 95 |
| 40 | 90 | 103 | 96 |
При уточнении срока беременности врачи используют более развернутые таблицы БПР, в которых указаны нормы индекса по неделям и дням. Например, БПР головки плода 46 мм соответствует сроку 19 нед. и 1 день в среднем (однако такой показатель допустим и в 22 недели), в 20 нед. и 3 дня бипариетальный размер головы будет составлять 50 мм. Возможные причины несоответствия нормам:
- наследственные особенности;
- внутриутробное заражение инфекцией;
- патологии формирования хрящевой ткани и костей;
- опухоль мозга;
- эндокринное заболевание матери;
- отставание в развитии;
- генетические отклонения;
- отсутствие частей мозга или их неправильное формирование.
При выявлении несоответствия нормативам в первый раз назначаются дополнительные исследования и повторное УЗИ через 1–2 недели. Если такие отклонения подтверждаются, изучается динамика роста плода, история беременности, выявляются возможные наследственные факторы. Окончательный диагноз ставится только после уточнения всех возможных причин.
Визит к врачу
После выхода в декрет визиты в женскую консультацию становятся чаще — еженедельно или 1 раз в 2 недели. Как обычно, за 1–2 дня до планового приёма женщина сдаёт анализы мочи и крови (при необходимости). Это требуется для контроля над самочувствием мамы и своевременным выявлением возможных проблем — гестоза, анемии, диабета беременных и прочих. На приёме доктор взвешивает пациентку, оценивает высоту дна матки, измеряет артериальное давление, осматривает конечности на предмет отёков. По результатам анализов или при имеющихся жалобах пациентки на самочувствие, врач назначает приём соответствующих препаратов.
УЗИ
В третьем триместре проводится плановое УЗИ, возможно, оно будет назначено именно на этой неделе. В ходе исследования определяют гестационный срок развития плода, его положение в утробе, осматривают органы репродуктивной системы мамы. На основании полученных данных уже сейчас может быть принято предварительное решение о способе родов: естественные или кесарево сечение. К 31-й неделе плод обычно уже занимает положение тела, которое сохранится до родов. Оно может быть:
- головное (вверх ножками, считается правильным);
- тазовое (малыш расположен ножками вниз, что затрудняет роды);
- косое или поперечное (расположение по наклонной оси, на поздних сроках наблюдается крайне редко).
Если положение плода неправильное, ещё есть небольшая вероятность, что ребёнок перевернётся, но с каждой неделей ему становится всё теснее, и места для этого манёвра может оказаться недостаточно.
Органы и системы малыша полностью сформированы, хорошо визуализируются на УЗИ, определить явные патологии сейчас не составит труда. Доктор может рассмотреть не только пол, но и лицо малютки, выявить возможные дефекты лицевого черепа. Проверяется симметричность конечностей, количество пальчиков на руках и ногах. Оценивается также двигательная активность плода, частота сердечных сокращений, показатели роста и веса. Приведём приблизительные данные УЗИ, считающиеся нормой на этом сроке:
- БПР (бипариентальный размер, от виска до виска) — 67–91 мм;
- ДБК (длина бедренной кости) — 47–71 мм;
- ДПК (длина плечевой кости)— 44–63 мм;
- ОГ (окружность головы) — 238–336 мм;
- ИАЖ (индекс амниотической жидкости) — 82— 278 мм.
Особое внимание уделяется толщине, структуре плаценты. Степень зрелости на 31-й неделе должна соответствовать 1. Слишком тонкая плацента обычно обнаруживается у худощавых, миниатюрных женщин, а также после перенесённого инфекционного заболевания, вследствие гипертонии
Слишком толстая плацента часто служит признаком анемии, конфликта по резус-фактору, диабета. Утолщённая или преждевременно стареющая (2 и 3 степени) плацента может стать причиной преждевременных родов, гипоксии плода, нарушений питательного обмена между мамой и малышом
Слишком тонкая плацента обычно обнаруживается у худощавых, миниатюрных женщин, а также после перенесённого инфекционного заболевания, вследствие гипертонии. Слишком толстая плацента часто служит признаком анемии, конфликта по резус-фактору, диабета. Утолщённая или преждевременно стареющая (2 и 3 степени) плацента может стать причиной преждевременных родов, гипоксии плода, нарушений питательного обмена между мамой и малышом.
Допплерометрия
Эта процедура дополняет УЗИ в третьем триместре. С помощью этого метода медики анализируют качество кровотока в сосудах матки, пуповине, плаценте. Процедура позволяет оценить:
- достаточно ли кислорода получает плод;
- есть ли риск развития гипоксии;
- качество работы сердца плода.
Для проведения процедуры маму укладывают на кушетку полулёжа, а к животу присоединяют специальные датчики, предварительно смазав кожу гелем.
КТГ
Процедура кардиотокографии (КТГ) схожа с допплерометрией, но её продолжительность больше — от 15 минут до получаса. Основная цель — оценить качество работы сердечка малыша в динамике. КТГ не является обязательной на 31-й неделе, но может быть назначена при подозрении на гипоксию плода (при отёках или гестозе у матери, например). Помимо частоты сердечных сокращений, определяется активность плода, частота сокращений матки.
Ключевые моменты фетометрического исследования
Как уже говорилось, отслеживание различных параметров ребенка происходит постепенно, в зависимости от срока беременности. Дело в том, что на ранних этапах развития плод еще настолько мал, что даже высокоточные аппараты и современное оборудование многое не могут определить.
К тому же, все органы и системы крохи только начали свое формирование, закладку и развитие, поэтому диагностика будет в начале беременности просто безрезультатной. Когда наступит время плановых обследований, врач сможет увидеть и зафиксировать все необходимые показатели.
Вес малыша
Одним из наиболее важных и показательных параметров, за которым следят в течение всей беременности, является вес плода по неделям.
То, сколько весит ребенок, помогает докторам дать оценку общему состоянию малыша, предупредить возможные риски.
Если на проблему обратили внимание своевременно, то приняв профилактические меры, можно будет относительно легко исправить ситуацию. В зависимости от срока, кроха может набрать за неделю от десяти до ста грамм. На первом обследовании он будет совсем маленьким, но до второй и, тем более, третьей диагностики – заметно прибавит в весе
На первом обследовании он будет совсем маленьким, но до второй и, тем более, третьей диагностики – заметно прибавит в весе
В зависимости от срока, кроха может набрать за неделю от десяти до ста грамм. На первом обследовании он будет совсем маленьким, но до второй и, тем более, третьей диагностики – заметно прибавит в весе.
Конечно, темп набора веса, как и показатели роста или другие особенности, ‒ у каждого ребенка разные. Очень большое значение в этом вопросе имеет генетический фактор.
КТР
КТР или копчико-теменной размер – считается наилучшим параметром для определения срока в самом начале беременности. Его используют, чтобы оценивать ребенка, размерами не более, чем 20-60 мм. В рамках исследования диагност измеряет расстояние от темечка (головки) до копчика.
Нормы КТР входят в протокол первого ультразвукового скрининга.
БПР
Начиная со второго триместра, особое внимание уделяется именно бипариетальному размеру головки малыша. Ориентируясь на его показатели, врачи могут определить, как развивается головной мозг крохи. Замер делают по оси головки (по расстоянию от одного виска к другому)
Замер делают по оси головки (по расстоянию от одного виска к другому).
Исходя из данных показателя бипариетального размера головы, можно определить срок беременности с точностью до семи-одиннадцати дней.
Также оценивается форма головки, измеряется ее окружность, лобно-затылочный размер.
Определение длины бедра
Длина бедренной кости ‒ тоже важный показатель развития.
Специалисты оценивают срок беременности, основываясь на его результатах, только в тех случаях, если форма головки значительно изменилась, или показатель БПР не удалось вывести.
Точность, при этом, может колебаться до двух и больше недель.
Что касается измерения других костей, то оценка срока беременности, основанная на их результате, является еще менее точной.
Определение длины бедра считается наилучшим показателем для установления наличия или риска скелетной дисплазии.
Окружность живота
Окружность животика – это та характеристика, которая помогает более подробно исследовать внутриутробное развитие ребенка. Этот параметр очень важен, ведь с его помощью врач изучает, правильно ли развиваются органы малыша: проводят визуализацию желудка, желчного пузыря, короткого сегмента пупочной вены и венозного протока.
Показатели окружности животика является менее точными, чем показатели БПР или ДБ, к примеру, но все равно врачи считают этот параметр самым информативным при оценивании роста и т. д. Также ОЖ берут в качестве критерия внутриутробной задержки развития.
Это измерение не проводят, если ребенок весит больше 4 кг.
Объём грудной клетки
Показатель, который может дать максимум информации на сроке 14-22 недель. Однако врачи всегда предпочитают использовать несколько параметров: во-первых, это помогает улучшить точность оценки срока, а во-вторых, позволит вовремя заметить какие-то проблемы или осложнения.
Помимо этих ключевых параметров, оценивается развитие и рост других органов и систем, а также ‒ состояние здоровья женщины, общее протекание беременности и прочие факторы.
Методика измерения
Врождённые пороки развития нервной системы плода встречаются часто и диагностируются с помощью методов пренатальной диагностики. Основной метод измерения головы ребёнка — ультразвуковое исследование (УЗИ). Формирующиеся структуры головного мозга хорошо просматриваются с ранних сроков беременности, а в процессе роста плода изменения в них происходят каждый день. Метод УЗИ позволяет:
- определить целостность костей черепа и их неразрывность;
- установить зрелость нервной системы и головного мозга на момент обследования;
- выявить наличие опухолей, кист.
Самые достоверные результаты получают при поперечном сканировании головы плода. С помощью БПР и ЛЗР рассчитывается черепной индекс — он определяет форму головы плода. Она обычно эллипсовидная (овальная).
При измерении курсоры фиксируют крайние точки черепа плода, который в норме должен быть симметричным
Наиболее информативными являются показатели УЗИ с 12-й по 28-ю неделю, потому что не все пороки можно увидеть в первые месяцы беременности. Результаты фиксируют, а затем наблюдают за их изменениями на протяжении всей беременности.
Трудности измерений
В некоторых случаях качественные измерения невозможны или затруднены. Это связано с тем, что голова ребёнка может располагаться вне досягаемости датчиков прибора. Ошибки измерений бывают при определённых формах головы плода — брахицефалической (округлой) и долихоцефалической (продолговатой). Эти формы относятся к нормальным размерам, но в условиях внутриутробной диагностики могут привести к неправильным выводам. В этом случае все полученные результаты соотносят с показателями других частей тела ребёнка. Если размеры соответствуют сроку беременности, то всё в порядке.
Ключевые моменты фетометрического исследования
Ключевыми данными фетометрического исследования считаются такие показатели:
- ДБ — длина бедра;
- БПР — бипариетальный размер;
- ДП — длина плеча;
- КТР — копчико-теменной размер;
- ДН — длина носовой кости;
- ЛЗР — лобно-затылочный размер;
- ОГ — окружность головы;
- ДГ — длина голени;
- ОЖ — окружность живота;
- ТВП — толщина воротникового пространства.
Расшифровка обозначений исследуемых параметров предоставляется, поскольку фетометрические данные прописаны в таблице на латыни.
Видео об этапах проведения УЗИ предсатвил 1-й Медицинский квартал Креде Эксперто на Таганке.
Вес ребенка
Если своевременно обратить внимание на проблему с несоответствием веса тела плода нормативу, принять профилактические меры, то можно будет относительно легко исправить ситуацию. На темп набора веса большое влияние оказывает генетический фактор
Гинеколог следит, чтобы динамика была положительной.
КТР (CRL, копчико-теменной размер)
КТР (латинский аналог CRL), означает копчико-теменной размер, то есть рост ребенка. Высчитывается от темени до конца копчика.
Если данный показатель в незначительной степени отличается от нормы, то опасность плоду не угрожает. Увеличение КТР в течение нескольких недель на одинаковое значение свидетельствует о том, что плод имеет относительно крупные размеры.
БПР (BPD, бипариетальный и лобно-затылочный размеры головки)
Буквами BPD обозначается ширина головы плода. Это максимальное расстояние между теменными костями. Размер можно определить путем проведения измерений по наименьшей оси окружности между висками ребенка. БПР позволяет установить точный срок беременности.
Параметр бипариетального размера головы плода (БПР) помогает выявлять отклонения в развитии уже во время первого триместра. Полученные данные характеризуют состояние нервной системы плода.
ЛЗР или лобно-затылочный размер высчитывается между наиболее отстоящими друг от друга точками лба и затылка.
ОГ (окружность груди)
Объем грудной клетки ребенка определяется с помощью вычисления диаметра ее окружности. Не соответствующий норме размер не должен вызвать особых опасений, скорее всего, это генетическая особенность. Возможно, малыш просто родится крупным. Нужно учитывать физические данные матери и отца.
ОЖ (окружность живота)
Окружность живота измеряют на 20 и 32 неделях беременности. Вычисляют параметр по линии печени, желудка и пупочной вены. Когда разница в показателях превышает допустимую норму, то врач поставит диагноз задержки внутриутробного развития плода. Однако для его подтверждения вычисляют размер ОЖ по отношению к другим параметрам — величине головки, бедра, БПР. Если большинство показателей в норме, то зто свидетельствует о задержке развития асимметричной формы.
ДБ (длина бедренной кости)
Если обнаруживается несоответствие показателя длины бедра, то это также не говорит о наличии патологии. Многое зависит от индивидуальных особенностей. К примеру, когда продолжительность бедра и берцовых костей больше нормы, значит, родители будущего малыша или другие родственники имеют длинную ногу.
ПМП (ПВП)
ПВП — предполагаемый вес тела плода. Во время УЗИ-обследования есть вероятность ошибки в весе. Чтобы исключить погрешность, данную цифру высчитывают при помощи различных медицинских формул.
Методы вычислений:
- Жордания (Лебедева) — ПМП= высота стояния дна матки × окружность живота.
- Бубличенко — ПМП= 1/20 веса женщины.
- Ланковица — ПМП=(рост + вес матери + окружность живота + высота стояния дна матки) × 10.
- Джонса — ПМП=(высота стояния дна матки – 11) × 155. Значение 11 это условный коэффициент при массе беременной до 90 кг.
- Якубовой — ПМП=(окружность живота+высота стояния матки)×100/4.
Канал «Семья ТВ» представил видео о проведении УЗИ в третьем триместре.
Календарь развития беременности по неделям (вторая половина срока)
На шестом месяце начинается скачек развития малыша:
- части тела становятся более пропорциональными
- позвоночник полностью сформирован
- мозг завершает формирование нервных клеток (его вес — 100 г)
- малыш занимает весь объем матки
- ребенок ощущает эмоции мамы
С 25 по 28 неделю идет седьмой месяц беременности. Малыш становится практически способен к самостоятельной жизнедеятельности — у него завершается формирование всех органов и систем. Жировая ткань продолжает накапливаться, начинает выпадать пушок, а брови и ресницы становятся темнее. Именно в этот период одно из полушарий мозга начинает доминировать.
С 29 по 32 неделю совершенствование крохи продолжается. Он начинает занимать все пространство матки и из-за тесноты принимает традиционную для малышей позу. Эндокринная система ребенка усилено секретирует гормоны, а его кожа светлеет, полностью исчезают складки.
Начиная с 33 недели практически полностью завершается формирование альвеол в легких. Ребенок готовится к внеутробной жизни, его мозг полностью сформирован, кожа становится светлее и более гладкой. Малыш занимает свое окончательное положение в матке. К концу девятого акушерского месяца кости черепа так и остаются мягкими в отличие от других костей, что способствует их схождению при продвижении по родовых путях.
С 38 недели малыш полностью готов к жизни вне утробы матери. Он может улавливать звуки, различать вкус и яркий цвет. Пространство матки становится тесным для крохи, он неподвижно лежит в одном положении. К 40 неделе жировая клетчатка продолжает увеличиваться и перенашивание беременности может обернуться трудными родами.
Осложнения и негативные последствия
Ненормальное развитие мозговых желудочков может повлечь за собой очень тяжелые осложнения, и даже гибель еще не родившегося ребенка. Эта патология может спровоцировать преждевременные роды, инвалидность малыша, серьезные нарушения функциональности систем и внутренних органов. Если появление этих нарушений было вызвано генетической предрасположенностью, могут наблюдаться следующие отклонения:
- водянка головного мозга (гидроцефалия);
- умственная отсталость или синдром Дауна;
- физическое недоразвитие, нарушение в функциях опорно-двигательного аппарата;
- синдром Патау или Тернера;
- неправильное соединение вен, артерий, лимфоузлов.
Нейросонография норма — Протокол
Межполушарная щель — 1 мм (норма до 4 мм).
Субарахноидальные пространства — 2 мм (норма до 3 мм).
Полость прозрачной перегородки: не расширена.
Передние рога боковых желудочков: справа — 3 мм; слева — 3 мм (норма до 5 мм). Тело бокового желудочка – справа — 3 мм; слева — 3 мм (норма до 5 мм). Височные рога — не определяются (норма). Атриум — заполнен сосудистыми сплетениями (норма до 12-16 мм). Затылочные рога — не определяются (норма).
Третий желудочек — 2 мм (норма до 4 мм).
Четвёртый желудочек — в сагиттальной плоскости треугольной формы, не расширен (норма до 8 мм).
Сосудистые сплетения — 10 мм, с ровными и чёткими контурами.
Паренхима мозга средней эхогенности. Рисунок извилин и борозд отчётливый. Эхогенность субкортикальных зон не изменена. Каудоталамические вырезки — не изменены. Перивентрикулярные области — нормальной эхогенности.
Структуры задней черепной ямки — дифференцированы. Большая цистерна 5 мм (норма до 12 мм).
Стволовые структуры — нормальной эхогенности.
В режиме ЦДК определяются артерии Виллизиева круга до ветвей 4-5 порядка, зон гипо- и гиперваскуляризации не выявлено, ход сосудов не изменён. Показатели скоростей и периферического сопротивления в артериях головного мозга не изменены: ИР ПМА — 0,72 (норма до 0,72). Венозный кровоток не изменён, максимальная скорость в вене Галена — 7см/с (норма до 10 см/с).
ЗАКЛЮЧЕНИЕ: Паренхима мозга не изменена. Подоболочечные пространства и желудочки не расширены. Параметры мозгового кровотока в норме.
Беременность по неделям развитие и ощущение. Первое шевеление плода
Первые недели зарождения жизни в матке и трансформация эмбриона происходит для женщины незаметно, но в этот чрезвычайно важный момент происходит оплодотворение и стремительное деление клеток. Из оплодотворенной яйцеклетки формируется многоклеточный организм, который опускается в матку и там прикрепляется к ее стенкам.
Эволюция
На второй неделе беременности из многоклеточного организма постепенно отделяются плацента и пуповина, формируется нервная трубка, которая в будущем станет нервной системой. Вслед за этим на третьей неделе закладываются органы и системы, а к 21 дню жизни эмбриона начинает биться его крошечное сердечко.
Зачатки кишечника, легких, почек и печени начинают формироваться на четвертой неделе, а скорость сердцебиения к этому сроку значительно увеличивается, что способствует прокачиванию большего количества крови. У будущего малыша очерчиваются зачатки головного мозга в виде пластины, позвоночник, складки.
Первый месяц жизни
Женщина с этого времени может испытывать:
- легкое головокружение
- тошноту
- усталость
- слабость
- повышение чувствительности сосков
- изменение в сексуальном либидо (увеличение или снижение полового влечения)
Пятая неделя начинает второй акушерский месяц беременности. На этой и последующей шестой неделе происходят важные процессы формирования органов дыхательной и пищеварительной системы, отделов мозга и камер сердца, появляются ямки, которые в будущем станут глазами и ртом, а также очерчиваются пальчики.
7-8-я неделя
На седьмой неделе завершается формирование пуповины и с этого момента начинается маточно-плацентарное кровообращение. Завершается формирование сердца и других органов, начинается формирование вестибулярного аппарата. Конечности будущего малыша уже частично сформированы и он начинает совершать ими хаотичные движения.
Женщина на восьмой неделе беременности может чувствовать незначительную боль в груди, животе и спине, резкую смену настроения и вкусовых предпочтений к пище. В это время лицо ребенка приобретает привычные очертания, становится отчетливо различим нос и глазки, прикрытые веками, а ротик может время от времени открываться.
Третий месяц беременности
На 14-й неделе лицо малыша полностью сформировано, а к 16-й неделе малыш начинает делать гримасы: он может улыбаться или хмуриться, но это, конечно же, неосознанная мимика. Также полностью сформированы пальцы, которые начинают приобретать индивидуальный рисунок.
На пятом месяце беременности, включающем 17-20 недели, начинается формирование подкожного жира, но через кожу продолжают просвечиваться сосуды, придавая ей розово-красный оттенок. Сердцебиение малыша начинает прослушиваться через стетоскоп, благодаря отчетливости его ударов.
Симптомы гипоплазии мозжечка
Клиническая картина зависит от тяжести поражения. Наиболее общие симптомы гипоплазии мозжечка:
- трудности в выполнении целенаправленных движений;
- рассогласованность движений;
- нарушения моторики;
- тремор конечностей;
- тремор головы;
- нистагм — движения глазных яблок, происходящие непроизвольно;
- мышечная слабость;
- задержка умственного развития;
- дефекты речи (скандированная речь – ударения в словах по ритму, а не по смыслу);
- другие речевые дефекты, не соответствующие возрасту ребёнка;
- нарушения зрения и слуха;
- нарушение работы сердца и некоторых других систем организма;
- сложности с адаптацией в коллективе.
Единичные симптомы начинают проявляться, как правило, в раннем возрасте и достигают максимума к 10-летнему возрасту. По его достижении болезнь прогрессирует медленно, не влияя на жизненно важные органы (не беря в расчёт случаи, когда ребёнок был рождён с патологиями систем дыхания или кровообращения).
В случаях, если гипоплазия мозжечка имеет легкую форму, многие симптомы никак не проявляют себя, и у ребёнка наблюдаются лишь небольшие расстройства координации движений или мелкой моторики.
Известно много случаев, когда гипоплазия червя мозжечка обнаруживается случайно уже в зрелом возрасте. Это означает, что поражение настолько незначительно, что не проявляет себя клинически.
Но, к сожалению, в ряде случаев картина заболевания неблагоприятна. Гипоплазия червя мозжечка в таком случае обширная, затрагивающая важные участки. Стоит знать, что современная медицина обладает средствами, направленными на облегчение жизни ребёнка с таким диагнозом, но лечения, направленного на полное избавление от его проявлений нет. Одну из ведущих ролей в реабилитации малыша играет родительская забота и любовь.
Фетометрия плода
Фетометрия — это внутриутробный замер параметров плода — его роста, веса, размеров отдельных костей, для определения, насколько правильно происходит его развитие, имеются ли патологии или иные проблемы. Слово это образовано слиянием двух греческих слов fetus, что означает «потомство», и «metreo», что переводится как «измерять». Фетометрия позволяет будущей матери развеять свои страхи относительно здоровья ребёнка, заранее приблизительно определить размер будущего младенца для покупки одежды соответствующего размера, при необходимости подготовиться к операции кесарева сечения.
Фетометрия позволяет узнать состояние ребёнка, исключить или подтвердить наличие некоторых заболеваний, измерить его рост и вес.
Исследование обычно производится три раза за всю беременность — в конце первого триместра, в 20 недель и после 32 недель. При необходимости врач направляет женщину на внеочередное обследование.
Основные характеристики фетометрического исследования
На разных сроках беременности список важнейших параметров внутриутробного исследования ребёнка меняется. В него входят:
- размер плодного яйца — на ранних стадиях гестации, когда эмбрион ещё не достиг достаточной величины, чтобы его можно было увидеть во время ультразвукового исследования, размер плодного яйца (сокращённо — ПЯ) является тем уникальным параметром, который можно измерить; по этому параметру можно судить о развитии беременности — если плодное яйцо не увеличивается в размерах согласно установленным нормам, то, вполне вероятно, беременность прекратила развиваться;
- копчико-теменный размер — расстояние от самой высшей точки темени эмбриона и плода до нижней точки его копчика в таком положении, когда тело ребёнка полностью разгибается; этот параметр измеряется до 14 недель беременности — после этого срока малыш становится слишком длинным, чтобы целиком войти в область захвата ультразвукового датчика, поэтому далее врачи измеряют длину его отдельных костей;
- бипариетальный размер — размер головы плода от одной теменной кости до другой в поперечной плоскости (то есть в положении анфас), иными словами, это ширина головы ребёнка; зная БПР, можно достаточно точно определить срок беременности, так как в промежутке между 13 и 22 неделей по этому размеру возраст плода определяется с погрешностью 5–10 дней;
- размер кости носа — осовая кость одна из самых маленьких в организме человека, да и форма носа мало сказывается на его жизни. Однако для будущих мам вердикт «кость носа не в норме» является очень страшным. Дело в том, что этот параметр является важным для оценки наличия патологий или хромосомных сбоев в организме малыша.
Другие параметры
К другим параметрам, измеряемым во время фетометрии, относятся:
- окружность живота;
- окружность головы;
- окружность грудной клетки (ОГрК);
- длина кости бедра (ДБ);
- длина кости голени;
- лобно-затылочный размер;
- длина стопы;
- длина костей плеча и предплечья;
- межполушарный размер мозжечка;
- диаметр сердца.
| Неделя беременности | Размер плодного яйца, мм | КТР, мм | БПР, мм | ДБ, мм | ОГрК, мм |
| 5 | 5 | 1–3 | — | — | — |
| 6 | 13 | 4–6 | — | — | — |
| 7 | 21 | 8–10 | 3 | — | — |
| 8 | 29 | 14–16 | 7 | — | — |
| 9 | 36 | 22–23 | 10 | — | — |
| 10 | 44 | 31–32 | 14 | — | — |
| 11 | 51 | 41–43 | 18 | 7 | 20 |
| 12 | 57 | 42–73 | 21 | 9 | 24 |
| 13 | 63 | 51–87 | 24 | 12 | 24 |
| 14 | — | — | 28 | 16 | 26 |
| 15 | — | — | 32 | 19 | 28 |
| 16 | — | — | 35 | 22 | 34 |
| 17 | — | — | 39 | 24 | 38 |
| 18 | — | — | 42 | 28 | 41 |
| 19 | — | — | 44 | 31 | 44 |
| 20 | — | — | 47 | 34 | 48 |
| 21 | — | — | 50 | 37 | 50 |
| 22 | — | — | 53 | 40 | S3 |
| 23 | — | — | 56 | 43 | 56 |
| 24 | — | — | 60 | 46 | 59 |
| 25 | — | — | 63 | 48 | 62 |
| 26 | — | — | 66 | 51 | 64 |
| 27 | — | — | 69 | S3 | 69 |
| 28 | — | — | 73 | 55 | 73 |
| 29 | — | — | 76 | 57 | 76 |
| 30 | — | — | 78 | 59 | 79 |
| 31 | — | — | 80 | 61 | 81 |
| 32 | — | — | 82 | 63 | 83 |
| 33 | — | — | 84 | 65 | 35 |
| 34 | — | — | 86 | 66 | 88 |
| 35 | — | — | 88 | 67 | 91 |
| 36 | — | — | 89,5 | 69 | 94 |
| 37 | — | — | 91 | 71 | 97 |
| 38 | — | — | 92 | 73 | 99 |
| 39 | — | — | 93 | 75 | 101 |
| 40 | — | — | 94,5 | 77 | 103 |
Вес и нормы плода по неделям беременности. Длина, рост плода по неделям
Вес плода — важный показатель, который говорит о правильном гармоничном развитии малыша и о том, влияют ли на него какие-либо негативные факторы. Активный рост крохи в утробе может рассказывать не только о достаточном питании, но и полноценном поступлении кислорода. Если же вес не изменяется, то это может говорить о гибели плода, так званной замершей беременности.
Знать вес ребенка необходимо и для того, чтобы на последних неделях планировать роды — если малыш слишком крупный, то ставится вопрос о невозможности естественного родоразрешения и тогда прибегают к операции под названием кесарево сечение. Приблизительный вес плода можно установить по объемам живота, а также во время УЗИ и соотнести их с нормами плода по неделям.