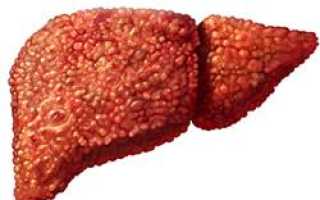
При начальных стадиях заболевания чаще всего возникает мелкоузловой цирроз печени, при котором этот орган поделен узкими перемычками из соединительной ткани на отдельные небольшие фрагменты, при этом здоровые гепатоциты распределены по печени равномерно и имеются узлы регенерации небольших размеров.
Тип цирроза можно точно определить только при помощи гистологии, но брать биопсию у больной печени не всегда возможно. В сущности, тип заболевания не играет существенной роли в лечении болезни, намного существеннее стадия ее развития.
Распространенные причины образования мелкоузлового цирроза
Раньше этот тип цирроза часто называли портальным, сейчас классификация изменилась. Также раньше основной причиной, по которой образовывался мелкоузловой цирроз печени, считался алкоголизм. В настоящее время эта причина также учитывается, но есть и другие заболевания, провоцирующие развитие этой формы цирроза.
Мелкоузловая форма цирроза характерна для таких его видов:
- Цирроз алкогольного происхождения.
- Вторичный биллиарный цирроз.
- Портальный цирроз.
- Цирроз, развившийся на фоне гемохроматоза.
Признаки мелкоузлового цирроза печени
Внешние признаки мелкоузловой формы цирроза печени ничем не отличаются от его других разновидностей:
- Нарушения аппетита.
- Снижение веса.
- Желтуха.
- Кожный зуд.
- Изменения поведения.
- Нарушения сна.
- Быстрая утомляемость.
- Расстройства пищеварения.
- Варикоз глубоких вен.
- Кровотечения.
- Изменения в картине биохимии крови.
- Асцит.
В отличие от других типов цирроза, мелкоузловой редко дает значительное увеличение размеров печени. При прощупывании ощущается достаточно гадкая поверхность органа без выраженных бугорков или зон затвердения, край печени острый, она не очень выступает за реберный край и не дает существенной болезненности. По структуре печень однородная.
Дальнейшее развитие болезни зависит от того, в какой стадии будет обнаружен мелкоузловой цирроз печени. Если это стадия компенсации, то прогноз положительный и дает хороший шанс на продление жизни, при субкомпенсированной стадии жизнь будет зависеть от наличия осложнений болезни.
В стадии декомпенсации, осложненной асцитом и кровотечениями, прогноз неблагоприятен и может составить всего несколько лет.
Важность своевременного определения диагноза проявляется в сроках жизни больного любой формой цирроза печени
Определение болезни и ее этиология
Цирроз — патология со смертельным исходом, сопровождающаяся необратимым замещением паренхиматозных клеток печени соединительной тканью, стромой, при этом образуются узелки и разрушаются дольки печени. Трансформация тканей носит прогрессирующий характер. Это заключительная стадия гепатитов, но болезнь также возникает и по другим причинам (алкогольной интоксикации, нарушения обмена веществ).
Пораженная печень меняется в размерах (увеличивается или уменьшается), затвердевает, становится бугристой, шершавой. Перестраивается вся ее структура. Смерть наступает на протяжении 2–4 лет и сопровождается болями в терминальной стадии заболевания.
Факторы риска возникновения болезни:
- Гепатиты вирусной природы: В, С, G, дельта. В особенности первые два вида и хронические формы. Гепатит С приводит к циррозу в 97 % случаев и протекает без выраженных признаков.
- Гепатит аутоиммунной природы, когда организм борется со своими же клетками, считая их чужеродными.
- Алкоголь в чрезмерных количествах.
- Нарушения метаболизма (гемохроматоз, болезнь Вильсона — Коновалова).
- Интоксикация химическими, гепатотоксическими веществами, медикаментами.
- Нарушения в желчевыводящих путях (закупорка путей вывода желчи внутри и снаружи печени).
- Венозный застой в печени вследствие констриктивного перикардита, венооклюзионной болезни, сердечной недостаточности.
- Невыясненные причины при криптогенном циррозе.
Этиология часто связана с употреблением алкоголя и интоксикацией им. К заболеванию приводит, кроме спиртных напитков, недостаточное питание алкоголика.
Виды и формы
Заболевание классифицируют по морфологическим критериям (строению органа):
- Мелкоузловой (микронодулярный). Диаметр узелковых образований — 1–3 мм.
- Крупноузловой (макронодулярный). Узелки имеют в диаметре от 3 мм.
- Смешанный — размеры узлов разные.
- Неполный септальный; возникают перегородки из соединительной ткани — септы.
Виды цирроза в зависимости от причины болезни:
- Вирусный. Провоцируют гепатиты (В, С, D).
- Алкогольный.
- Билиарный. Этот вид возникает при нарушении оттока желчи в печени по ряду причин. В зависимости от них он делится на два подвида. Первичный — патология аутоиммунной природы, сопровождающаяся разрушением желчных канальцев внутри печени, что приводит к застою желчи. Вторичный — результат патологии секреции и движения желчи вне печени вследствие опухоли, болезни лимфоузлов, желчнокаменной болезни, рубцевания тканей.
- Токсический, лекарственный. Возникает от влияния токсических, гепатотоксических веществ, лекарств, пищевых ядов. Ему подвержены работники промышленности.
- Аномалии генов выступают фактором развития генетической разновидности. Пример: неустойчивость клеток к повреждающим условиям.
- Паразитарный. Причина: инвазии паразитов (шистосомоз).
- Туберкулезный. Сопровождает туберкулез печени.
- Сифилитический. Появляется при сифилисе новорожденных.
- Криптогенный. Причины неясны. К нему относят первичный билиарный, детский индийский цирроз.
По типу процессов воспаления различают такие виды:
- активный: яркая, быстропрогрессирующая симптоматика;
- неактивный: болезнь развивается медленно, симптомы не нарастают.
Стадии цирроза
- Компенсированная. Все гепатоциты работают почти полностью, но происходит истощение их ресурсов, так как печень функционирует в режиме нагрузки. Возникают процессы воспаления, клетки начинают замещаться соединительной тканью. На этой стадии симптомов мало, они слабо выражены: уменьшение массы тела, ослабленность организма, повышение температуры в границах 37–37,5 ?C, слабая боль в районе печени. Это стадия, при которой еще есть надежда на выздоровление, болезнь развилась не окончательно.
- Субкомпенсированная. Часть клеток (но не все) отмерла, печень не справляется со своими функциями в полной мере, но кое-как работает. Симптомы выражены сильнее, появляются первые признаки осложнений. При пальпации возникает боль, ощущается плотность органа, наблюдаются кровоизлияния в кожу, облысение. Прогноз ухудшается.
- Декомпенсированная. Фиброзная ткань замещает почти весь орган, он выполняет свою работу еле-еле или не выполняет вообще. Симптоматика явная, наблюдается ряд осложнений: развивается желтуха, асцит, кровотечения. Прогноз пессимистический, надежд на выздоровление нет, возникает необходимость в пересадке печени.
Различают такие виды течения болезни: прогрессирующий, стабильный, регрессирующий. Периоды развития болезни: начальный (предасцитический), асцитический.
Клинические формы первичного цирроза:
- Портальная (алкогольная). Встречается наиболее часто (около 40 % случаев). Развивается под влиянием недостатка белков и витаминов, болезни Боткина. Встречается у алкоголиков. Длится около 2 лет до терминальной стадии.
- Гипертрофическая. Характерные симптомы желтухи, длительное течение (5-6 лет); селезенка, печень, лимфатические узлы увеличиваются, появляются приступы лихорадки. Желтуха с зудом, повышением холестерина в моче. В конечной стадии — холемия с кровотечениями из носа, десен, слабость увеличивается, наступает кома и смерть.
- Смешанная. Наблюдается и асцит, и желтуха.
- Латентная. Протекает без желтухи, асцита, болей. Проявляется слабовыраженными признаками (куриной слепотой, кровотечениями из носа).
- Спленомегалическая. Перед явным поражением печени появляется симптоматика спленомегалии (увеличения селезенки), сопровождаемая лейкопенией и анемией.
- Форма, при которой наблюдается поражение мозга, — гепато-лентикулярная дегенерация.
- Цирроз печени, именуемый бронзовым. В печени, селезенке, коже, поджелудочной железе в процессе болезни откладывается железосодержащий пигмент.
При вторичных видах болезни увеличение органов слабовыраженное, прогноз определяется течением основной болезни.
Вот их клинические формы:
- сердечные: мускатный, застойный, при недостаточности правого желудочка, при слипчивом перикардите;
- холангитический.
Симптомы и осложнения
Функциональная характеристика — недостаточность клеток печени (желтуха, печеночная кома), портальная гипертония (асцит, варикоз вен пищевода, увеличение селезенки).
В самом начале заболевания наблюдаются такие признаки:
- Тошнота, отрыжка, во рту горечь или запах.
- Отсутствие аппетита.
- Нарушение пищеварения, вздутие живота.
- Запоры. После приема жирного — поносы.
- Характерный признак: увеличенная печень, ее край выступает из-под ребра на толщину 2-3 пальцев и прощупывается при пальпации.
- Уменьшение количества мочи.
- Ухудшение самочувствия, слабость и утомляемость прогрессируют.
- Сонливость.
- Пациенты легко возбудимы или угнетены.
- Появляются боли в голове и мышцах.
- Начинает появляться желтуха, иногда сопровождаемая зудом.
Все начальные признаки усиливаются и сопровождают развитие болезни.
Симптоматика развивающейся болезни:
- Кахектический (истощенный) вид пациента.
- Печень с измененной структурой и селезенка увеличены.
- Печень при пальпации безболезненна, но при ощупывании легко определяются ее твердые заостренные края. При асците она определяется толкательными движениями согнутых пальцев.
- Селезенка увеличенная, плотная.
- Варикозное расширение вен в пищеводе.
- Портальная гипертензия.
- Кожный зуд, причиняемый задержкой в тканях кислот желчи.
- Асцит — накопление жидкости в животе, который увеличен вследствие этого. При значительном ее количестве кожа на животе натягивается, появляются белые полосы, пупок выпячивается наружу. Около него возникает коллатеральная сеть вен, так называемая голова Медузы.
- Желтые склеры и кожа или, так как желтуха появляется не всегда, бледность кожи.
- Отложения холестерина в коже, особенно под веками (ксантелазмы).
- Паукообразные ангиомы (расширения сосудов) в виде звездочек на лице, в районе плеч. Они пульсирующие и иногда напоминают родимые пятна.
- «Печеночная ладонь» — эритема, покраснение ладоней.
- Поверхность языка гладкая (лаковая) и красная (малиновая).
- Организм подвержен инфекциям, особенно от них страдают дыхательные пути.
- Кал обесцвеченный, моча темнеет, в животе возникают боли.
- На голенях появляются отеки.
- Возникают кровотечения из носа, десен, желудочно-кишечные, геморроидального характера.
- Снижение полового влечения.
- Изменения структуры пальцев: они напоминают палочки от барабана. Изменяются кости, хрящи и суставы, ногти белеют.
- Иногда — гинекомастия у мужчин (развитие грудных желез).
- На туловище выпадают волосы.
- Усиливаются диспепсические явления (понос, метеоризм), связанные с самоотравлением печени, недостаточностью желчи в кишечнике.
Помимо того, что цирроз печени — болезнь, приводящая к смерти, его сопровождают такие осложнения:
- Появляются кровотечения из варикозно расширенных вен ЖКТ, из десен, носа. Кровотечение в ЖКТ сопровождается рвотой цвета кофейной гущи и стулом с измененным (малиновым) цветом. Возможны кровотечения из вен в прямой кишке.
- Печеночная кома.
- Печеночная энцефалопатия: головной мозг повреждается токсическими продуктами, поскольку они не нейтрализуются печенью. Патология проявляется нарушениями сознания, движений конечностей. Иногда протекает скрыто.
- Подверженность организма инфекционным осложнениям (бактериальным и вирусным).
- В системе воротной вены образуется тромбоз.
- Возможно развитие рака печени.
- Развивается гепаторенальный синдром.
Патогенез
Ниже описан механизм протекания наиболее часто встречающихся видов болезни:
- Алкогольный. Гибель клеток печени и медленная замена их на грубую фиброзную (рубцовую) ткань. Чаще всего образуются мелкие рубцовые узлы, изменяющие структуру печени. Болезнь возникает вследствие систематического потребления алкоголя — 10–15 лет, этот срок сокращается при увеличенных дозах (в день больше 20–60 г этанола). В данном случае недуг проходит через этап жировой печени.
- Первичный билиарный. Ведущую роль выполняет воспалительный процесс в желчных путях внутри печени. Такое течение характеризуется застоем желчи и инфицированием энтерококками, стафилококками и другими бактериями из кишечника. Клетки печени обычно не повреждены, гипертензия не выражена. Рубцевание происходит вокруг желчных протоков. Часто развивается анемия, остеопороз, гиповитаминоз. Прогноз более благоприятный, чем для других видов цирроза.
- Портальный. Этиология тесно связана с гепатотропными факторами (белково-витаминная недостаточность, болезнь Боткина). В печени образуются соединительные перегородки, которые фрагментируют дольки и соединяют портальные участки с центром долек. Части долек деформируются, в процесс постепенно вовлекаются все клетки печени. Это мелкоузловой цирроз печени.
- Вирусный. Развивается чаще при хроническом активном гепатите (В, С) или сразу после острой вирусной формы, минуя хроническую стадию. Для него характерны крупные узлы, в начальной стадии болезни признаки слабо выражены и могут совсем отсутствовать. Обычно увеличена левая часть печени, при осмотре наблюдается некоторое ее увеличение. При развитии симптомов наблюдаются «барабанные пальцы», «звездочки», субиктеричные склеры, развивается кахексия.
- Токсический цирроз печени. На месте погибших клеток образуется соединительная ткань. Оставшиеся здоровые клетки активно делятся, но создание участков здоровой ткани происходит медленнее, чем соединительной.
Диагностика
Процесс выявления болезни и ее степени включает такие меры:
- Осмотр пациента. Врач сразу определит по внешнему его виду наличие болезни. Признаки несложно заметить: кровоизлияния на коже, желтуха, кахектический вид, «лаковый язык», увеличенный живот (асцит), желтые склеры, «барабанные палочки» (пальцы).
- Пальпация печени.
- Для неявно выраженной симптоматики важное значение имеет детальный опрос пациента и выяснение, болел ли он иными болезнями печени (гепатитом, болезнью Боткина).
- Лабораторные исследования: общий биохимический, иммунологический анализы крови.
- Инструментальные исследования: селезенка и печень исследуются с помощью УЗИ, компьютерной томографии, радионуклидного сканирования, ангиографии; проводится биопсия печени.
Лечение
Терапия включает диетический и общий режим, медикаментозное лечение цирроза. Особые вмешательства применяются по поводу осложнений. Радикальным выходом из ситуации является пересадка печени.
Важное значение для терапии имеет диета:
- Отказываются от алкоголя, жареной, копченой, острой и жирной пищи. Грибы, помидоры, шоколад, чеснок, репу, редьку, хрен, горчицу исключают. Убирают все бобовые, маргарин, майонез, продукты с консервантами.
- Вводят рацион с полноценными белками. Рекомендуют молоко, творог, яйца, мед, печень, легкие углеводы.
- Продукты с витаминами В, А, D, С.
Специальные вмешательства для лечения осложнений:
- диализ, переливание крови;
- меры по детоксикации организма;
- дренаж брюшной полости.
Медикаменты назначают с осторожностью, учитывая, что печень не работает и они остаются в крови дольше, поэтому побочные эффекты возрастают в несколько раз.
Лекарственная терапия:
- Витаминотерапия, особенно витамины группы В, они способны задержать развитие болезни.
- Лекарства для лечения фоновых заболеваний: холециститов, гепатитов, желчнокаменной болезни.
- Назначение диуретиков при выраженной недостаточности почек.
- Инновационный и спорный метод: инъекции стволовых клеток.
- При неактивном компенсированном циррозе назначают только витамины (группы В, рутин, С), липоевую кислоту. Специфическое лечение не применяется.
- При декомпенсированной форме: липоевая кислота в таблетках и внутривенно.
- При циррозе печени с асцитом: Триампур, Фуросемид, этакриновая кислота.
- Криптогенный цирроз: урсодезоксихолевая кислота.
- Цирроз — не бактериальный процесс, поэтому антибиотики применяются только для лечения осложнений: асцита с перитонитом, плеврита, печеночной энцефалопатии. Используют пенициллин, сульфамидные препараты, стрептомицины.
- Вводят тестостерон, так как при циррозе отмечается его значительное понижение.
- При зуде назначают антигистаминные средства.
Народные средства:
- экстракт расторопши (его гепатопротекторные свойства для печени признаны официальной медициной);
- отвар овса;
- тыквенное масло.
Профилактика
Профилактические меры достаточно просты:
- правильное питание;
- исключение авитаминозов, алиментарной дистрофии, атрофического гастрита, пеллагры;
- ограничение причин болезни: снижение употребления алкоголя, нагрузки на печень, исключение влияния токсинов;
- вакцинация от гепатита;
- своевременная диагностика и лечение гепатита и жировой дистрофии печени, малярии.
Прогноз
Сформировавшийся цирроз является необратимым состоянием. Единственное утешение для больного — при правильном лечении болезнь может долго оставаться в компенсированной стадии. В большинстве случаев, рано или поздно пациенту требуется пересадка печени. Если цирроз печени еще не сформирован, то прогноз дает надежды на успешное лечение.
Наиболее частые причины мелкоузлового цирроза печени
Хотя по гистологической характеристике нельзя определить причину цирроза печени, все же есть этиологические факторы, для которых наиболее характерно такой морфологический вид. К ним относятся:
- Алкогольный цирроз
- Вторичный билиарный цирроз
- Портальный цирроз (по старой классификации мелкоузловой цирроз назывался именно портальным)
- Цирроз печени из-за гемохроматоза
Симптомы мелкоузлового цирроза печени
Симптоматика цирроза печени не зависит от его морфологии. Поэтому микронодулярный цирроз имеет все те же признаки, что и другие типы:
- Слабость, снижение активности
- Похудание, потеря аппетита
- Боль в правом подреберье
- Желтуха
- Нарушения работы желудочно-кишечного тракта (повышенное газообразование, тошнота, рвота, поносы, запоры)
- Повышенная кровоточивость
- Пищеводные, желудочно-кишечные, маточные, ротовые, носовые кровотечения
- Асцит (увеличение живота, одышка, появление грыж пупка, а также паховых и бедренных)
- Признаки печеночной энцефалопатии (нарушения режима сна и бодрствования, сложности с выполнением привычной работы, вождением автомобиля, изменение поведения, агрессия, неадекватная реакция на окружающее, дрожание конечностей, на последних стадиях нарушение сознания и кома)
- Анемия, лейкоцитоз, ускорение СОЭ в общем анализе крови
- Изменения в результатах биохимических исследований (повышение уровня трансаминаз, щелочной фосфатазы, гамма-ГГТ, специфических печеночных ферментов, билирубина, протромбинового времени, понижение альбуминов, протромбина, холестерина)
Пальпация печени при мелкоузловом циррозе
При микронодулярном циррозе пальпируется увеличенная в размерах, несколько болезненная печень. Поверхность печени гладкая, край острый, бугристость не определяется.
Как правило, увеличение печени при мелкоузловом циррозе происходит в меньшей степени, чем при крупноузловом.
Дополнительные исследования при мелкоузловом циррозе печени
На УЗИ будет видна увеличенная печень с гиперэхогенностью равномерного характера. Чем больше стадия процесса, тем степень выраженности признаков сильнее.
При лапароскопии также определяется печень, увеличенная в размерах, с утолщением капсулы, с большим количеством мелких узелков, кроме того, видны соединительно-тканные перегородки, равномерно окружающие эти узелки.
Микроскопическое исследование при мелкоузловом циррозе печени
Как уже было сказано, биопсия печени при циррозе не всегда возможна. В том случае, если этот метод диагностики все же используется, во время исследования гистологического препарата при мелкоузловом циррозе печени будет видна следующая картина:
- Узелки мелкие, от 1 до 3 мм в диаметре, примерно одинаковые по размерам
- Структура печени однородная, узелки распространены равномерно
- Между узелками имеется соединительно-тканным перегородки, которые также равномерно распределены в структуре печеночной ткани
- Перегородки из соединительной ткани тонкие, не более 2 мм
- Псевдодольки примерно одинаковые, внутри них нет центральных вен
Прогноз мелкоузлового цирроза печени
Прогноз мелкоузлового цирроза печени зависит от степени компенсации процесса: при компенсированном циррозе продолжительность жизни составляет 10 и более лет, при субкомпенсированном – 5-7 лет, при декомпенсированном – около 3 лет.
Если причиной цирроза становится злоупотребление алкоголем, то прогноз хороший, при условии, что больной человек откажется от алкоголя полностью.
Выживаемость в таком случае составляет 7 и более лет. Если же человек продолжает употреблять спиртное, то статистика хуже: пятилетняя выживаемость составляет лишь 40 %.
При портальном мелкоузелковом циррозе, признаками которого являются кровотечения и асцит, продолжительность жизни меньше: при асците – около 2 лет.
При кровотечениях смертность также довольно высока и составляет 40 %. Однако, при обнаружении цирроза печени на ранних стадиях, до развития осложнений, прогноз благоприятный.
Причины возникновения мелкоузлового цирроза
Гистологические характеристики не способны дать информацию о причине возникновения цирроза, однако существуют этиологические условия, при которых возникает такая морфологическая форма цирроза, а именно:
- Алкогольный цирроз
- Портальный цирроз
- Билиарный цирроз вторичного типа
- Цирроз, развившейся как осложнение гемохроматоза
- Симптомы мелкоузорвого цирроза печени
Как известно, морфологический тип цирроза печени не влияет на его симптоматику. Это значит, что мелкоузловой цирроз печени имеет общую симптоматику с остальными видами цирроза:
- Общая слабость и истощенность
- Низкий уровень активности
- Проблемы с аппетитом, снижение массы тела
- Болезненные ощущения в правом подреберье
- Пигментация кожи, а именно желтуха
- Диспетичексие явления (метеоризм, тошнота, рвота, запоры и поносы)
- Кровотечения — ротовые, желудочно-кишечные, маточные, пищеводные, носовые.
- Развитие асцита, а именно: раздутие живота, образование грыж на пупке, одышка.
- Лейкоцитоз и анемия
- Симптомы энцифаорпатии печени: сонливость днем, бессонница ночью, агрессивность, трудности в работе, вождении автомобиля, плохое настроение, дрожь в конечностях, в худшем случае кома.
На лабораторном уровне наблюдаются такие прирост уровня трансаминаз, фосфатозы щелочного типа, гама-ГТГ, определенных ферментов печени, элемента билибурина, а также снижение уровня альбуминов, холестерина и протромбина.
Диагностика мелкоузлового цирроза печени
Пальпация печени с мелкоузловым циррозом
Во время пальпации пораженной печени мелкоузловым циррозом, врач может обнаружить орган несколько увеличенным в размерах, склонным к болезненным ощущениям. При этом печень обладает гладкой поверхностью без определенной бугристости и острыми краями.
Зачастую, печень при развитии мелкоузлового цирроза увеличивается в размерах значительно меньше, чем при развитии крупноузлогового.
УЗИ
С помощью процедуры УЗИ (ультразвукового исследования) врач может наблюдать печень, которая увеличилась в размерах, но имеет характерно равномерную гиперэхогенность. Чем дальше дошло развитие патологического процесса, тем сильнее выражены его признаки
Лапароскопия
Лапароскопия, как и УЗИ, показывает печень увеличенной в размерах, которой характерна утолщенная капсула, с множеством небольших очаговых узлов. Но кроме этого, при помощи лапароскопии врачом могут быть отмечены соединительные тканевые перегородки, которые равносильно обступают образовавшиеся очаговые узлы.
Исследования микроскопом
Как уже было упомянуто, такой метод диагностики как биопсия имеет ряд противопоказаний для некоторых пациентов. Но если такое диагностическое исследование все-таки допустимо, то в процессе исследования гистологического образца, в случае с мелкоузловым циррозом врачом будет отмечено следующее:
- Маленькие узловые образования приблизительно одного размера, от одного до трех миллиметров в диаметре.
- Однородную по структуре печень, с равномерно распределёнными узлами.
- Перегородки из соединительной ткани, также равномерно распределенные в построении печени. Они тонкие, не составляют более двух миллиметров в толщину.
- Псевдодольки при этом выглядят одинаковыми и не имеют внутри себя центральных вен.
Прогноз при мелкоузловом циррозе печени
По мнению медиков, на прогноз при мелкоузловом больше всего влияет степень компенсации патологического процесса. Если у больного диагностируется цирроз компенсированный, то медики прогнозируют ему еще десять и даже больше лет жизни, а если субкомпенсированный – пять-семь лет, самым неутешительным прогнозом обладает декомпенсированный цирроз – примерно три года.
Хорошим прогнозом обладает цирроз алкогольного типа, но только при условии, что пациент покончит со своей вредной привычкой полностью. При таком раскладе, врачи прогнозируют пациенту минимум семь лет жизни и даже более того. Но в противном случае, то есть, если пациент не полностью не прекращает употребление алкоголя, статистика остается неутешительной: последующая продолжительность жизни до пяти лет наблюдается всего-лишь у сорока процентов пациентов.
Около двух лет жизни прогнозируется людям с портальным мелкоузловым циррозом, который сопровождается кровотечениями и асцитом. Такая недолгая продолжительность вызвана именно сцитом.
Характеризуется примечательным уровнем смертности жизни и кровотечения – около сорока процентов случаев.
Но стоит заметить, что при своевременном обнаружении, то есть на начальной стадии развития патологического процесса, когда заболевание еще не дало осложнений на печень и другие органы , цирроз печени имеет обнадеживающий прогноз.
Если у Вас имеются вопросы на счет мелкоузлового цирроза печени, то Вы можете узнать ответы на них у специалиста прямо сейчас на этом сайте!
наиболее часто встречающаяся форма цирроза печени (до 40 % всех случаев ЦП). Объем получаемой информации на каждом этапе диагностического поиска различен в зависимости от состояния компенсации (или декомпенсации) процесса.
На I этапедиагностического поиска в состоянии компенсации жалоб может не быть. При субкомпенсации ведущими являются симптомы диспепсического (потеря аппетита, плохая переносимость жирной пищи, тошнота, рвота, диарея) и астеновегетативного (слабость, повышенная утомляемость, снижение работоспособности) синдромов. Частый и стойкий симптом — чувство тяжести и боли в правом подреберье.
При декомпенсации цирроза больной как первые проявления может отмечать увеличение живота и отеки ног, кровотечения из верхних отделов пищеварительного тракта, носовые кровотечения, редко — желтуху. Возможны нарушения сна, резкая раздражительность — проявления «печеночной» энцефалопатии.
Этиологический фактор (если цирроз алкогольный) на I этапе на основании анамнестических данных уточнить бывает трудно, так как больные часто скрывают злоупотребление алкоголем. У части больных отмечается перенесенный ранее острый вирусный гепатит; выясняется бывшая ранее белково-витаминная недостаточность и т.п.
На II этапедиагностического поиска уже в стадии компенсации могут обнаруживаться «печеночные» знаки: сосудистые звездочки, пальмарная эритема, гинекомастия, отсутствие или снижение оволосения в подмышечных впадинах, у мужчин — на груди, лице. Ногти часто белые и ровные. Отмечается темная пигментация кожи (отложение меланина вследствие повышенного содержания эстрогенов и стероидных гормонов в крови), иктеричность склер.
При обследовании больного (особенно при подозрении на алкогольный генез ЦП) следует обращать внимание на возможные соматические и неврологические проявления алкоголизма; контрактуру Дюпюитрена, атрофию яичек, увеличение околоушных желез, атрофию мышц, миопатию и полиневриты. Возможны проявления алкогольного панкреатита, болезненность в характерных зонах. Обнаружение перечисленных признаков делает диагноз алкогольного цирроза очень вероятным.
Одним из наиболее частых объективных симптомов является небольшое увеличение печени; край ее заостренный, консистенция плотная. Увеличенная селезенка на этой стадии пальпируется у половины больных.
В стадии суб- или декомпенсации при физикальном обследовании выявляются желтуха (степень выраженности различна), значительное похудание, развитые венозные коллатерали на груди и передней брюшной стенке, нередко — пупочная грыжа, отеки нижних конечностей, спленомегалия, асцит. Селезенка увеличена больше, чем печень.
На III этапедиагностического поиска клинический анализ крови выявляет анемию, чаще гипохромную. Микроцитарная анемия — результат возможных кровотечений и(или) синдрома гиперспленизма (возможно сочетание с лейкопенией и тромбоцитопенией на стадии суб- или декомпенсации).
При биохимическом исследовании крови в стадии компенсации обнаруживаются незначительные отклонения в функциональных пробах печени: гиперпротеинемия, небольшое повышение билирубина (у части больных). В стадии декомпенсации — выраженная диспротеинемия (гипоальбуминемия, гипергаммаглобулинемия, положительные осадочные реакции), снижение содержания протромбина и холестерина, повышение билирубина, умеренное повышение активности аминотрансфераз.
Иммунологические нарушения выражены незначительно. У отдельных больных отчетливо повышено содержание IgA (встречается при хроническом алкоголизме).
Для выявления варикозно-расширенных вен пищевода производят рентгенологическое исследование, при подозрении на расширение вен желудка и пищевода — эзофагогастроскопию. Ректоскопия выявляет варикозно-расширенные геморроидальные вены.
Радионуклидное сканирование печени — метод изучения распределения радионуклидов (предпочтительно коллоидное золото — 198Аи), селективно поглощаемых печенью, с целью оценки ее структуры.
При портальном циррозе снижена контрастность сканограмм, неравномерно распределен радиоактивный препарат: почти полностью отсутствует в периферических отделах органа, повышено накопление его в селезенке.
Лапароскопия и прицельная биопсия печени не только выявляют цирроз, но позволяют установить его морфологический тип и признаки активности процесса. На ранних стадиях при лапароскопии можно обнаружить увеличенную печень с картиной мелкоузлового цирроза, симптомы портальной гипертензии, на поздних стадиях — картину крупно- и мелкоузлового цирроза.
Морфологическое изучение биоптата печени при циррозе алкогольного генеза выявляет: а) жировую дистрофию гепатоцитов; б) образование ложных долек; в) обширное развитие фиброза. Признаками алкогольной этиологии ЦП являются тельца Маллори (скопления гиалина в центре долек) и очаговая инфильтрация нейтрофилами портальных трактов.