Возможные осложнения повышенной эхогенности поджелудочной железы
Повышенная эхогенность поджелудочной железы может быть результатом различных патологических состояний или заболеваний. Это состояние может привести к различным осложнениям, которые требуют дополнительного внимания и лечения.
- Панкреатит. Одной из самых распространенных причин повышенной эхогенности поджелудочной железы является панкреатит — воспалительное заболевание этого органа. В случае острого панкреатита, повышенная эхогенность может быть связана с отеком, инфильтрацией жировой ткани или наличием кальцинатов. При хроническом панкреатите повышенная эхогенность может быть вызвана фиброзными изменениями ткани поджелудочной железы.
- Рак поджелудочной железы. Повышенная эхогенность поджелудочной железы может быть признаком рака этого органа. Рак может вызывать злокачественные изменения ткани, которые могут привести к повышению плотности и эхогенности поджелудочной железы.
- Диабет. Повышенная эхогенность поджелудочной железы может быть связана с нарушением ее функции, включая снижение выработки инсулина. Это может быть признаком диабета или предшествовать развитию этого заболевания.
- Фиброз поджелудочной железы. В некоторых случаях, повышенная эхогенность поджелудочной железы может быть вызвана фиброзом — замещением нормальной ткани железы наростами соединительной ткани. Фиброз может быть результатом воспалительных процессов или других патологических изменений.
В случае повышенной эхогенности поджелудочной железы, важно обратиться к врачу для дальнейшего обследования и определения причины этого состояния. Врач может назначить дополнительные исследования, такие как УЗИ с дополнительными пробами или МРТ, чтобы выяснить характер изменений и определить наличие осложнений
Вопрос-ответ:
Что такое повышенная эхогенность поджелудочной железы?
Повышенная эхогенность поджелудочной железы означает, что при проведении ультразвукового исследования она отражает больше звуковых волн, чем обычно. Это может быть связано с различными патологическими процессами в органе.
Какие могут быть причины повышенной эхогенности поджелудочной железы?
Повышенная эхогенность поджелудочной железы может быть вызвана различными причинами, включая хронический панкреатит, кистозные образования, опухоли, цирроз печени, диабет и другие заболевания. Также повышенная эхогенность может быть временной и обусловлена воспалительными процессами или отеком.
Какие симптомы могут сопровождать повышенную эхогенность поджелудочной железы?
Симптомы, сопровождающие повышенную эхогенность поджелудочной железы, зависят от причины этого состояния. Это могут быть боли в животе, нарушения пищеварения, диарея, тошнота и рвота, повышенная утомляемость, потеря веса, повышенная чувствительность к некоторым продуктам питания и другие симптомы.
Каким образом проводится диагностика повышенной эхогенности поджелудочной железы?
Для диагностики повышенной эхогенности поджелудочной железы обычно используется ультразвуковое исследование. Врач проводит ультразвуковую процедуру, во время которой он оценивает структуру и плотность тканей органа, исходя из которых делается вывод о наличии повышенной эхогенности. При необходимости может быть назначено дополнительное обследование, такое как МРТ, КТ или биопсия.
Каковы последствия повышенной эхогенности поджелудочной железы?
Последствия повышенной эхогенности поджелудочной железы зависят от причины этого состояния. Они могут включать развитие хронического панкреатита, образование кист и опухолей, нарушение работы органа, проблемы с пищеварением и абсорбцией питательных веществ, развитие сахарного диабета и другие последствия, которые требуют дальнейшего лечения и наблюдения со стороны врача.
Почему может наблюдаться повышенная эхогенность поджелудочной железы?
Повышенная эхогенность поджелудочной железы может быть вызвана различными причинами, включая воспалительные процессы (панкреатит), кисты или опухоли, жировую дегенерацию, фиброз и другие заболевания. Воспалительные процессы являются самой распространенной причиной повышенной эхогенности поджелудочной железы.

Причины увеличения печени
Огромный перечень заболеваний сопровождается увеличением размеров печени. Часто причиной увеличения печени у взрослых является венозный застой по большому кругу кровообращения вследствие правожелудочковой сердечной недостаточности. Она является результатом тромбоэмболии, тяжелой легочной патологии, стеноза легочной артерии или поражения воротной вены.
Другие заболевания, способные вызвать гепатомегалию:
- вирусные инфекции (острые и хронические вирусные гепатиты);
- инфекционно-воспалительные поражения печени иной этиологии (например, инфекционный мононуклеоз, часто встречающийся в детском возрасте);
- новообразования печени (как добро-, так и злокачественные – эхинококковые кисты, абсцессы, аденокарцинома и т.д.);
- амилоидоз – происходит накопление патологического белка (амилоида) в тканях организма, в т.ч. и в печени;
- гемохроматоз – железо в избытке накапливается в органах, одним из которых является печень;
- пищевые отравления – прямое повреждающее влияние на гепатоциты (клетки печени);
- жировая болезнь печени – орган содержит патологическое количество жира.
Выше риск заполучить гепатомегалию у лиц, которые:
имеют заболевания эндокринных органов;
на регулярной основе употребляют алкогольные напитки (причем крепость напитка не имеет значения – печень страдает в любом случае);
одновременно принимают много лекарственных препаратов и не по назначению врача – токсическое действие на печень (но иногда полипрагмазия является оправданной – об этом тоже важно помнить);
работают на вредном предприятии;
имеют избыточную массу тела;
ведут малоподвижный образ жизни.
К повреждению гепатоцитов и увеличению размеров органов могут приводить травмы, аутоиммунные патологии, врожденные аномалии строения сосудов печени.
Как проявляется синдром гепатомегалии?
При осмотре врач выявляет признаки гепатомегалии и трактует их в пользу того или иного диагноза. Например,
- «каменистая» консистенция края печени, бугристость поверхности указывают на вероятность цирроза или опухоли (новые клетки разрастаются быстрее, поэтому формируются бугры);
- болезненность при пальпации более характерна для гепатитов (воспаления), умеренная чувствительность края наблюдается при стеатозе;
- быстрое увеличение органа типично для развития декомпенсации сердца, при этом происходит растягивание капсулы, что сопровождается болями;
- выраженными болями отличается течение абсцесса печени, эхинококковой кисты.
При значительном увеличении печени пациент испытывает следующие симптомы гепатомегалии:
- тяжесть, распирающие боли постоянные под ребрами справа или в эпигастрии с иррадиацией в бок, правую сторону живота, усиливаются при движениях;
- увеличение объема живота за счет скопления жидкости в брюшной полости (асцит);
- зудящие высыпания на коже;
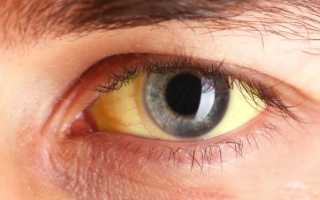
- пожелтение склер и кожных покровов;
- тошнота, изжога;
- нарушение стула (чередование поноса и запора);
- мелкие ангиомы на коже лица, груди, живота в виде «паучков» или сосудистых «звездочек».

Особая симптоматика зависит от причины гепатомегалии. При гепатитах у пациента печень увеличивается равномерно, появляется уплотнение, что чувствуется по нижнему краю. Пальпация болезненна. Имеется желтушность кожи, признаки общей интоксикации и воспалительного процесса (повышение температуры, слабость, головные боли, головокружение).
Лечение гепатомегалии, вызванной вирусными гепатитами нуждается в противовирусных средствах, иммуностимуляторах. При хорошей эффективности печень возвращается к нормальным размерам. Цирроз отличается от гепатитов механизмом разрушения печеночной ткани. Из-за диффузных изменений печени с участками некроза, происходит замена работающих гепатоцитов на рубцовую ткань.
Нарушенные функции сопровождаются склонностью к кровотечениям, кожа принимает землистый оттенок, в связи с портальной гипертензией растет асцит. Вокруг пупка появляется расширенное венозное кольцо с отходящими сосудами в виде «головы медузы».
При метаболических нарушениях, характерных для болезней обмена, ферментопатий одновременно с гепатомегалией обнаруживают:
- поражение почек и селезенки (гликогеноз);
- отложение меди и окрашенное кольцо вокруг радужной оболочки глаза, тремор рук (болезнь Вильсона-Коновалова);
- желто-коричневые пятна на теле и ксантелазмы на веках, связь клинических проявлений с периодом голодания (пигментный гепатоз при синдроме Жильбера);
- кашель с кровохарканьем (гемохроматоз).
У пациента на первое место выходят признаки заболевания сердца: одышка, отеки на ногах, асцит, сердцебиения и аритмия, боли по типу стенокардии, синюшность стоп, кистей рук, губ, у детей — носогубного треугольника.
УЗИ-признаки диффузных структурных изменений
Основными эхографическими признаками диффузных патологических состояний ткани органа являются:
- повышенная эхогенность;
- неоднородность структуры;
- повышенная зернистость.
Повышение эхогенных свойств связано с уплотнением структуры, разрастанием соединительной ткани перегородок, расширением и уплотнением сосудов и протоков, развитием рубцовой ткани, застойными явлениями. Неоднородность и обусловлена чередованием участков различной плотности, а когда они «рассеяны» по всему органу, такие изменения называют диффузными.
Могут визуализироваться также изоэхогенные участки, которые не отличаются по плотности от паренхимы, определяются только по наружным их контурам – оболочке, капсуле. Они указывают на наличие новообразований – опухолей, метастазов, редко бывают рассеянными (диффузными), за исключением случаев множественных метастатических очагов и отдельных видов высоко злокачественных опухолей.
О чем свидетельствуют изменения в печени?
Если у пациента начинает болеть в правом боку, периодически тошнит, изменился цвет мочи (потемнел) и кала (посветлел), то обязательно проводится УЗИ, поскольку эти симптомы указывают на сбой в работе печени.
Гепатомегалия с гомогенной мелкозернистой структурой
Когда железа по размерам больше нормы, при этом ее структура отличается однородностью, посторонние включения не обнаружены, то это говорит о болезнях:
| Заболевание | Пояснение |
| Сердечная недостаточность | Дополнительно на УЗИ визуализируется патологическое расширение печеночных вен, которые в норме не видны. Диаметр нижней полой вены на фоне вдохов/выдохов пациента не преобразуется (в норме должен). |
| Острая форма гепатита | Как правило, помимо гепатомегалии ничего не обнаруживают. Общая картина в пределах нормы для взрослых людей. |
| Тропическая форма гепатомегалии | Одновременно с увеличением печени наблюдается изменение размеров селезенки в большую сторону. |
| Шистосомоз | На фоне гепатомегалии заметно утолщение стенок портальной вены, ее крупных ответвлений, при этом окружающие ткани отличаются яркостью. Иногда увеличивается в размере селезенка, определяется фиброз печеночных тканей. |
Гепатомегалия с неоднородной структурой
Увеличение размеров печени при неоднородности структуры выявляется при ряде заболеваний и патологических процессов:
- Гепатомегалия, неоднородность структуры, отсутствие очаговых новообразований – все это признаки цирротических процессов, хронического течения гепатита либо жировой инфильтрации органа. УЗИ показывает повышение эхогенности, уменьшение количества видимых ветвей портальной вены. Иногда бывает существенно пониженная звукопроводимость, из-за чего глубокорасположенные части железы вовсе не визуализируются.
- Гепатомегалия и неоднородность структуры, наличие множественных либо одиночных очаговых образований разных размеров, формы и структуры, говорит о макронодуллярном типе цирроза, абсцессах, гематомах или лимфоме. При макронодулярной разновидности цирроза УЗИ показывает преобразование сосудистого рисунка, нормальную строму и новообразования разных размеров. А при абсцессе фиксируют рост эхогенности, единичные либо множественные включения, которые обладают нечеткими контурами.
При лимфоме помимо гепатомегалии и неоднородности диагност видит гипоэхогенные участки с нечеткими контурами.
Уменьшение печени и причины
Уменьшение параметров органа характерно для крупноузлового цирроза. При этом исследование показывает рост эхогенности, деформацию железы по причине формирования рубцов. Воротная вена без изменений либо спавшаяся внутри органа, имеет увеличенный размер вне железы. Иногда внутри вены можно визуализировать структуры, которые являются сгустками крови.
Одиночное образование в железе
Это может быть гемангиома, абсцесс, киста с нагноением, метастазы, гепатома. УЗИ не может дифференцировать эти образования, поэтому при подозрении на серьезную патологию рекомендуется провести биопсия – забор биологического материала с целью дальнейшего исследования и дифференциации в лабораторных условиях. По статистике, одиночное образование в печени в 75% клинических картин предстает гемангиомой.
Кистозные новообразования
Этиология кист различна. При солитарной кисте специалист видит светлое новообразование круглой формы, края четкие или неровные, диаметр до 3 см. Обычно кисты такого плана врожденные, клиники не дают, опасности не представляют. Однако биопсию врачи рекомендуют, поскольку по УЗИ нельзя дифференцировать врожденную кисту от паразитарного включения.
Множественные кисты в железе визуализируются как светлые новообразования различного диаметра, контур четкий, наблюдается акустическое усиление. При такой картине требуется обследование селезенки, почек и поджелудочной железы, поскольку вероятность формирования кист и в этих органах составляет свыше 70%.
При паразитарной кисте УЗИ-картина разная, поскольку морфологические признаки обусловлены стадией развития паразита, состоянием стенок кисты, полостей.
Особенности диагностики и лечения
Обычно врач УЗИ диагностики, описывая результаты УЗИ, отмечает степень выраженности гепатита субъективной оценкой как умеренно выражений процесс, слабо выраженный, средне выраженный. Однако, такая оценка не может дать представление об истинном состоянии печени.
Для уточнения степени поражения печени необходимо проводить обследование на аппарате Фиброскан. Он позволяет определить плотность печеночной ткани, которая повышается, если в печени есть какие бы то ни было факторы, ее разрушающие.
Причины диффузных изменений
Наиболее частыми причинами поражения печени являются вирусы гепатитов В и С, а также жировой гепатоз (стеатоз). В случае с вирусными гепатитами разрушение печеночной ткани идет с замещением ее на соединительную ткань и формируется фиброз с последующим прогрессированием процесса в цирроз. При жировом гепатозе происходит замещение печеночной ткани на жировую, которая не функционирует как здоровая печень и, также, может привести к циррозу.
Диагностика на аппарате Фиброскан (эластометрия)
В отличии от УЗИ диагностики, дающей только качественную оценку поражения печени, результаты, полученные на аппарате Фиброскан описывают точную степень фиброза от 0 до 4 (4 – цирроз), и точную степень стеатоза от 0 до 3 (3 – требует лечения, так как является угрозой формирования цирроза).
Лабораторные анализы
Диффузные изменения печени практически всегда сопровождаются воспалительным процессом в печени, который выявляется в биохимическом анализе по увеличению активности в крови печеночных ферментов АЛТ, АСТ и ГГТ. Кроме структурных нарушений в печени, то есть разрушении печеночных клеток, могут формироваться и функциональные нарушения печени: по биохимическим показателям соотношения белков в белковых фракциях, увеличении в крови билирубина и изменениями в клиническом анализе крови – снижение количества лейкоцитов и тромбоцитов.
Диффузные изменения печени, то есть формирование неоднородности печеночной ткани может происходить и за счет жировой инфильтрации печени. Такое замещение разрушенной печеночной ткани на жировую характерно для неалкогольной (или алкогольной) болезни печени и токсического поражения печени. Самой распространенной болезнью печени в мире в последнее время считается жировая болезнь печени, или стеатоз, которая вызывается обменными и гормональными изменениями – метаболическим синдромом.
Если диффузные изменения в печени обнаружены при обследовании на аппарате УЗИ и подтверждены биохимическими изменениями в крови, то есть выявлен гепатит, то необходимо проводить дальнейшую диагностику для установления причины заболевания. К сожалению, широко распространено большое заблуждение, что все болезни печени можно лечить одной и той же таблеткой!
В первую очередь необходимо выявлять вирусные гепатит В и С, как самое распространенное инфекционное заболевание печени, а также стеатоз – жировое перерождение печени, так же как и вирусные гепатиты распространенное с масштабом эпидемии.
Каждое из заболеваний печени лечится по-своему: гепатит В противовирусными препаратами от гепатита В, Гепатит С – препаратами от гепатита С, жировой гепатоз – с участием врача эндокринолога для коррекции метаболических и гормональных нарушений, вызывающих перерождение печени в жировую ткань.
Не имеет смысла проводить профилактику заболеваний печени гепатопротекторами, так же как не имеют физиологического подтверждения никакие «чистки печени».
Единственной правильной тактикой сохранения здоровой печени являются регулярные проверки на наличие вирусов гепатита С и В, прививка от гепатита В, УЗИ диагностика и биохимические анализы крови раз в год.
Правильное питание и физические нагрузки – это профилактика метаболических нарушений, часто возрастных, но характерных в настоящее время и для молодых людей из-за неизвестных науке факторов.
ВАЖНО!
Печень хорошо поддается лечению и в большинстве случаев полностью восстанавливает и структуру, и функции, при условии, что вовремя обнаружена проблема и начато лечение!
Локальные злокачественные новообразования на УЗИ
Злокачественные опухоли делят на первичные и метастатические.
К первичным относятся:
1. Фиброламеллярная карцинома.
- УЗИ подтверждает наличие опухолей размером до 3 см. Очаги обычно плотные.
- Ультразвуковое исследование с контрастом. Вследствие усиленного кровоснабжения УЗИ с контрастом выявляет рак.
- Ультразвуковая ангиография. Производят введение контраста с помощью катетера в артерию опухоли и следят за его накоплением. Это максимально информативный способ оценки кровоснабжения рака.
2. Гепатоцеллюлярная карцинома (печеночно-клеточный рак). На ультразвуковой картине выявляются новообразования размером до 3 см. Использование контрастных веществ повышает точность исследования. Ультразвуковое исследование выявляет изменение воротной вены, уплотнение органа и цирроз.
3. Саркома Капоши — редко встречающееся заболевание. Клиническая особенность — это бурный рост и быстрая инфильтрация ткани. При распаде опухоли возникает кровотечение в брюшную полость. Опухоль имеет эластичную структуру и форму кисты. Ультразвукового исследования будет недостаточно для установления диагноза, здесь необходимы лабораторное исследование и учет анамнеза заболевания.
4. Периферическая холангиокарцинома. На ультразвуковой картине находят увеличение просвета печеночных протоков. Также выявляют поражение воротной вены, закупорку ее просвета. Поражения печёночной артерии не распознаются.
5. Гепатобластома. Следует произвести УЗИ и КТ, выявляющие простую опухоль. Ее взаимоотношения с окружающими нормальными тканями устанавливаются при магнитно-резонансной томографии.
6. Гемангиосаркома печени. Узел имеет неоднородную структуру на УЗИ.
7. Эпителиоидная гемангиоэндотелиома. Раковая опухоль плотная при ультразвуковом исследовании.
Метастатические опухоли возникают от опухолей яичников, молочной железы у женщин, желудочно-кишечного тракта и легких у представителей обоих полов.
Отличительные особенности всех злокачественных новообразований:
- стремительный рост новообразований и прогрессирование рака;
- метастазы рака в органы, ткани;
- повреждение структуры и функции пораженных органов.
Какие патологии печени можно выявить на УЗИ?

Для того чтобы получить достоверные результаты о состоянии печени в конкретный временной промежуток, врач в момент обследования проводит оценку косой поперечной величины органа пациента. Получив необходимые данные, диагност продолжает осмотр кровеносных сосудов и жёлчных путей. При проведении процедуры на новейшей высокоточной аппаратуре для получения точных результатов требуется в среднем 15-20 минут.
Во время исследования могут быть диагностированы:
- травмы;
- острый, хронический гепатит;
- инфекционные процессы, вызванные паразитами (токсокароз, острые, хронические формы вирусных гепатитов, кандидоз, абсцесс, печёночный туберкулёз, эхинококкоз);
- структурные изменения органа;
- воспаление;
- неалкогольная жировая дистрофия;
- доброкачественные образования (кисты);
- портальная гипертензия;
- злокачественные уплотнения.
Среди доброкачественных образований во время УЗИ печени обнаруживают:
- аденому;
- гамартому жёлчных протоков;
- врождённые кисты;
- фокальную нодулярную гиперплазию;
- очаги внекостномозгового кроветворения;
- гемангиомы;
- билиарную цистаденому;
- липому;
- гемангиоэндотелиому;
- мезенхимальную гамартому.
Также сонографическое исследование позволяет выявлять злокачественные метастатические и первичные опухоли, среди которых:
- гепатобластома;
- ангиосаркома;
- гепатоцеллюлярная карцинома;
- эпителиоидная гемангиоэндотелиома;
- периферическая холангиокарцинома;
- саркома Капоши;
- фиброламеллярная карцинома.
Метастатические изменения наблюдаются в основном при злокачественных образованиях ЖКТ, груди, лёгких, яичников.
Степень зернистости: норма и отклонения на УЗИ
Итак, основными характеристиками нормальной структуры печени являются:
- слабая эхогенность;
- однородность структуры;
- мелкая диффузная зернистость.
Когда на УЗИ визуализируется зернистая печень, это значит, что имеют место более крупные гиперэхогенные участки. Выделяют 2 степени патологической зернистости: средняя и крупная.
Средняя зернистость
Эти изменения структуры появляются при жировой дистрофии — гепатозе, воспалительном процессе – гепатите, остром токсическом поражении, когда повышена эхогенность самой ткани печени за счет уплотнения.
Крупная зернистость
Такая картина, когда имеется множество диффузно рассеянных крупных светлых очагов, наблюдается при хроническом воспалительном процессе, циррозе, нарушении оттока желчи, когда расширены и уплотнены желчные ходы, нарушении кровообращения с расширением сосудов.
Патологии, диагностируемые с помощью УЗИ
В заключении специалист указывает однородность, плотность, размеры органа. Диффузные изменения паренхимы – не единственная патология, которую можно диагностировать на УЗИ. Другими распространенными явлениями считаются:
- кисты, другие новообразования – чаще встречаются у женщин;
- врожденные патологии – развиваются у плода в утробе матери из-за сбоя формирования протоков;
- эхинококковые поражения – возникают из-за губительного действия паразитов, часто им оказывается ленточный червь;
- травмы – чаще связанные с разрывом ткани из-за удара, падения, перелома ребер;
- доброкачественные или злокачественные опухоли.
Врач, проводивший УЗИ, дает заключение, которое является лишь предварительным. Затем лечащий врач ставит точный диагноз, а если требуется, назначает дополнительное обследование.

Противопоказания, ограничения, побочные эффекты
Эластографию не проводят пациентам с ожирением, нестандартной формой грудной клетки, узкими межреберными промежутками. В этих случаях высока вероятность получения недостоверных результатов. Процедура противопоказана беременным женщинам, пациентам с асцитом, кардиостимуляторами.
На точность диагностической процедуры влияет ряд факторов. Результаты могут быть искажены у пациентов старше 50 лет, у людей с лишним весом, стеатозом, острым воспалительным процессом. Эластография не позволяет оценить степень некротических изменений в печеночной паренхиме.
Фиброскан – не лучевой метод диагностики, поэтому вероятность побочных реакций сведена к минимуму. В единичных случаях пациенты жалуются на дискомфорт в исследуемой области. Эта реакция временная и не требует лекарственной коррекции.
Показания
УЗИ делают не каждому пациенту, пришедшему на прием к врачу. Эта процедура назначается при наличии показаний — жалоб или симптомов, свидетельствующих о заболевании печени. Врач рекомендует сделать пациенту УЗИ, когда обнаруживает:
- изменение в анализе крови — рост печеночных показателей;
- желтое окрашивание кожи, покраснение ладоней, сосудистую сыпь;
- увеличение печени при прощупывании;
- потемнение мочи или осветление стула.
Показанием к проведению УЗИ становятся жалобы человека на боль в правом подреберье, рвоту желчью, горечь во рту, кровоточивость из носа или десен. В данных ситуациях исследование направлено на то, чтобы выявить заболевание впервые.
УЗИ печени регулярно проводят людям с хроническими заболеваниями:
- вирусные гепатиты;
- аутоиммунный гепатит;
- жировой гепатоз;
- цирроз печени.
Ультразвуковой метод диагностики необходим для отслеживания динамики болезни, прогнозирования исхода. Еще один полезный метод обследования для таких пациентов — эластография, или фибросканирование. Процедура определяет степень перерождения печеночной ткани в соединительную.
Косвенно печень осматривают на УЗИ у женщин при беременности. Частым осложнением гестационного периода является острый жировой гепатоз. Поэтому, когда женщине делают ультразвук плода, исключают поражение печени. Обследование делают новорожденным при подозрении на врожденную инфекцию, порок развития.
По необходимости наряду с обычным УЗИ проводится допплерография печени. Этот способ УЗИ дает информацию о состоянии сосудов. Ультразвук применяется не только в качестве диагностики, но и во время лечебных манипуляций. Например, под контролем ультразвука делают биопсию, оперативные вмешательства.
Если человек самостоятельно принимает решение обследоваться, ему нужно знать, как называется врач, который делает УЗИ печени, выносит заключение. Печеночными заболеваниями занимаются гастроэнтерологи, или более узкие специалисты — гепатологи.
Гепатоцеллюлярная аденома (ГЦА)
Гепатоцеллюлярная аденома (ГЦА). ГЦА считается редко встречающейся доброкачественной опухолью, происходящей из гепатоцитов. Имеются предположения о влиянии на развитие и рост опухоли пероральных контрацептивов, экзогенных андрогенов, беременности и дисбаланса эндогенных половых гормонов. Приводятся противоречивые данные по размерам аденом – указываются цифры от 1 до 19 см, составляя в среднем 5,4 см. В некоторых случаях у пациентов отмечаются множественные аденомы. Образования хорошо очерчены. Ряд авторов отмечает характерные отличительные признаки аденом – в отличие от гемангиом они не располагаются рядом с печеночными сосудами, не занимают целую долю. Течение ГЦА в большинстве случаев бессимптомное. При размерах опухоли от 5 см и более или субкапсулярным ее расположении риск кровотечения увеличивается
Авторы подчеркивают практическую важность диагностики аденомы из-за высокого риска развития кровотечения, разрыва, малигнизации и необходимости выполнения хирургического вмешательства
При УЗИ ГЦА обычно выглядит как солитарное гетерогенное образование с четкими контурами различной степени эхогенности: 20-40% аденом представляются гипоэхогенными, 30% – гиперэхогенными, что обусловлено наличием жировых включений в тканях опухоли. По мнению ряда авторов, при использовании ЦДК в ряде случаев выявляются периферические пери- и интратуморальные сосуды.
Таким образом, УЗИ органов брюшной полости в настоящее время является скрининговым методом выявления опухолей и опухолеподобных процессов печени. Благодаря достаточно высокой информативности и доступности УЗИ выполняется на первом этапе диагностики при подозрении на новообразование печени. УЗИ позволяет не только выявить опухоль в печени, но и судить о ее размерах, топографии, операбельности процесса. Интраоперационное УЗИ информативно для диагностики внутрипеченочных опухолей, поскольку во время операции другие методы исследования мало применимы.
УЗИ в режиме «серой шкалы» позволяет выявить различные изменения в паренхиме. Однако в ряде случаев провести дифференциальную диагностику между диффузными заболеваниями не представляется возможным из-за схожести эхографических признаков.
Эхография в В-режиме с допплерографией сосудистой системы печени с оценкой состояния гемодинамики позволяет уточнить характер патологического процесса. Однако, несмотря на высокую специфичность (97%), чувствительность метода в выявлении опухолей печени остается достаточно низкой (60%), что позволяет отдавать предпочтение динамическим методикам РКТ или МРТ. Кроме того, по мнению отдельных исследователей, информативность диагностического заключения УЗИ, как субъективного метода исследования, зависит от опыта и квалификации врача УЗ диагностики.
Нормальная ультразвуковая картина сегментов печени
УЗИ печени является наиболее доступным и безопасным методом исследования органа, которое назначается по показаниям при подозрении на заболевание или при профилактических осмотрах.
Ультразвуковая диагностика дает возможность оценить размеры и структуру печени, наличие различных патологий, особенно доброкачественного или злокачественного характера, а также лимфатической и кровеносной систем. В норме УЗИ анатомических показателей печени имеют следующие параметры:
- общая ширина органа составляет 23-27см;
- длина 14-20см;
- поперечник 20-25см;
- толщина левой доли – до 8 см;
- толщина правой доли – до 14 см.
Угол внизу печени должен быть острым и левая доля не должна составлять больше 45 градусов, а правая – в пределах 75 градусов. Полая вена имеет лентообразную форму, и размер ее диаметра составляет до 15 мм. А портальная вена впадает в печеночные ворота.
Диагностика проводится с помощью ультразвукового датчика, который фиксирует изображение органа на экране монитора. На УЗИ сегменты печени определяются по ориентирам, которыми служат следующие анатомические образования:
- нижняя полая вена, правая, средняя и левая печеночные вены – в верхнем отделе органа;
- нижняя полая вена, горизонтально расположенные воротные вены и венозная связка – в центральном отделе органа;
- нижняя полая вена, круглая и венозная связка печени – в нижнем отделе железы.
В нормальном состоянии ткань железы должна иметь однородную структуру, а эхогенность ее паренхимы – средний уровень. Тщательное исследование по схеме сегментов печени на УЗИ дает ценный информационный материал о состоянии органа в плане диагностики. Методика позволяет выявлять печеночную патологию в самом раннем ее развитии.