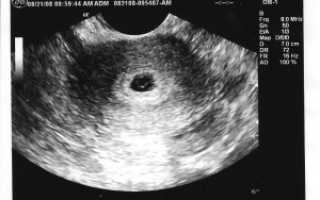
Первое УЗИ
Ультразвук может показать беременность уже на 2–3 неделе акушерского срока, то есть после первой же недели задержки. Врач может установить беременность, исключить внематочную, определить количество плодов, вычислить копчико-теменной размер эмбриона, установить расположение хориона – будущая плаценты, с 4 недель он может уже увидеть сердцебиение. Правда, на этом сроке УЗИ делают только по показаниям: боли, кровотечение и т.д. Иногда, до 6-й недели плодного яйца на УЗИ не видно, тогда на помощь приходит анализ на ХГЧ.
С 7 недель различают голову и тело малыша, с 8 виден позвоночник и конечности, с 11–12 недель просматриваются почки, мочевой пузырь, печень, желудок. Как правило, именно на этом сроке будущая мама делает свое первое УЗИ (врачи рекомендуют 12 недель). УЗИ первого триместра проводится трансвагинально (датчик вводится во влагалище). Ребенок уже достаточно развился, чтобы увидеть эмбрион и проверить наличие отклонений (на этом сроке еще возможно прерывание беременности). Кроме того, УЗИ, сделанное на сроке 11 – 12 недель, помогает выявить патологии матки такие как: повышенный тонус, миомы, аномалии в развитии. На двенадцатой неделе можно услышать сердцебиение крохи с помощью специального прибора — допплера. Врач также измеряет копчико-теменный размер (КТР)- 6,5-9 см, вес — 10-15г., объем околоплодной жидкости – около 50 мл. Смотрят как прикрепилась плацента. На 12-й неделе в некоторых случаях уже можно определить пол ребенка.
Какие лекарства можно принимать при подозрении на беременность
Важно знать! При подозрении на беременность необходимо бережно относиться к приему лекарств, так как многие из них могут нанести вред будущему малышу. Необходимо советоваться с врачом перед началом приема медикаментов.
Если у женщины есть различные заболевания, которые требуют лекарственной терапии, то нужно обязательно уведомить врача о подозрении на беременность, чтобы он мог подобрать безопасные препараты.
Какие лекарства можно принимать:
- Фолиевая кислота – данный препарат назначают практически всем будущим мамам, так как он помогает предотвратить возникновение различных аномалий нервной трубки у ребенка.
- Парацетамол – данный препарат можно принимать в небольших количествах при повышенной температуре, головных болях и других болях.
- Препараты от токсикоза – в процессе беременности женщина может столкнуться с токсикозом. В такой ситуации можно принимать специальные средства, которые снимают его симптомы.
- Витаминные комплексы – они содержат определенный набор витаминов и минералов, которые могут помочь поддерживать здоровье мамы и ребенка.
Не забывайте, что любые медикаменты можно принимать только по рекомендации врача.
Сроки проведения УЗИ плода
На каких сроках (триместрах) беременности делают УЗИ — один из основных вопросов, интересующих будущих родителей.
Согласно приказу Министерства здравоохранения Российской Федерации №457 от 28 декабря 2000 года, в обязательное обследование беременных женщин наряду с проведением биохимического скрининга (анализ крови на содержание специфических белков) входит УЗИ, которое проводится на сроке 11-13 недель, а также 2 морфологических УЗИ во втором и третьем триместрах. Всего за период беременности проводится трехкратное скрининговое УЗ-обследование.
Плановые УЗИ плода по неделям беременности делают в следующие сроки:
- скрининг 1 триместра — в 11-13 недель;
- скрининг 2 триместра — в 20-24 недель;
- скрининг 3 триместра — в 32-34 недели.
Дополнительные (внеплановые) УЗ-исследования могут проводиться по рекомендации врача на любом сроке беременности. Это не должно пугать пациентку, поскольку УЗИ не оказывает вредной нагрузки на организм. Повторные процедуры могут назначаться для уточнения диагноза либо, при обнаружении той или иной патологии беременности, для принятия необходимых мер по улучшению состояния здоровья женщины и плода.
Первое УЗИ плода помогает установить точный срок беременности, получить данные о размере и количестве эмбрионов, услышать сердцебиение плода, оценить степень его развития, обнаружить возможные отклонения.
Частота сердечных сокращений, формирование носовой кости, толщина воротниковой области и копчико-теменной размер (КТР) — крайне важные параметры, по которым судят о формировании плода. Существенные отклонения от норм вкупе с соответствующими результатами лабораторных анализов будут указывать на наличие патологии беременности.
Важно! Расшифровкой скрининга должен заниматься профессионал. Только так вы можете быть уверены, что никакая патология беременности не осталась незамеченной.
Попытки самостоятельно оценить результаты УЗИ не дадут объективной картины происходящего и лишь добавят тревог в и без того эмоционально сложный для будущих родителей период.
На втором УЗИ при беременности врач-гинеколог проверяет, соответствуют ли размеры плода текущему этапу беременности. Оцениваются длина конечностей ребенка, размеры его головы, внутренних органов, объемы груди и живота и т.д
Не менее важно в этот период проследить, нормально ли развиваются внутренние органы, позвоночник, сердечно-сосудистая система.
Также во время УЗИ-скрининга 2 триместра оценивается состояние стенок и шейки матки, придатков, расположение, толщина и структура плаценты, число сосудов в пуповине.
Третье УЗИ плода — ключевое. На этом этапе врач тщательно анализирует соответствие анатомического и функционального состояния плода нормам скрининга для данного периода беременности. Чрезвычайно важным является выявление поздних пороков развития.
Если результаты скрининга 3 триместра показывают некоторую задержку в развитии плода, пациентке назначается дополнительная диагностика (оценка кровотока в сосудах матки, эмбриона и пуповины). Также доктор анализирует состояния системы «матка-плацента-плод».
Пристальное внимание при этом уделяется плаценте — зоне ее прикрепления, степени зрелости и толщине.
Определение пола ребенка при третьем плановом скрининге по точности достигает 90%.
Более подробную информацию о пренатальных скринингах вы можете прочитать здесь.
Внеплановые УЗИ при беременности проводятся, если:
- пациентка испытывает боли внизу живота;
- перенесла инфекционное заболевание;
- не ощущает шевеления плода после 20-й недели;
- имеет кровянистые и иные выделения;
- началась преждевременная родовая деятельность;
- появились схватки на сроке 36-40 недель;
- имеются другие осложнения беременности.
Вопрос-ответ:
Какие современные методы анализа на беременность существуют?
Существуют различные современные методы анализа на беременность, такие как анализ крови на уровень хорионического гонадотропина (hCG), ультразвуковое исследование матки, мочевой анализ и др.
Какие рекомендации по анализу на беременность можно дать?
Для получения наиболее точных результатов рекомендуется проводить анализ на беременность после пропущенной менструации, использовать утреннюю мочу для мочевого анализа и обратиться к врачу для получения консультации по наиболее подходящим методам исследования.
Какие преимущества ультразвукового исследования при анализе на беременность?
Ультразвуковое исследование является безопасным и неинвазивным методом диагностики, который позволяет визуализировать эмбрион и определить его развитие, уточнить срок беременности, а также выявить возможные патологии.
Как проходит осмотр врача
Прием у гинеколога и осмотр специалистов делится на несколько важных этапов. Это, в первую очередь, общение с врачом и вагинальный осмотр женщины. Последний этап проводится только в том случае, если нет противопоказаний и риска прерывания беременности.
Процесс общения со специалистом
Прием у гинеколога начинается с беседы. Врач интересуется датой последних месячных и расспрашивает женщину о регулярности цикла. Также необходимо рассказать специалисту о сопутствующих симптомах — есть ли тошнота по утрам, головокружение, рвота.
Также при первичной беседе гинеколог интересуется образом жизни пациентки и ее вредными привычками, которые негативно сказываются на развитии эмбриона. Врач спрашивает о наличии тяжелых или хронических заболеваний, которые часто приводят к сбою менструального цикла. В медицинской карточке фиксируется информация о предыдущих беременностях, их течении, абортах и выкидышах.
Перед вагинальным осмотром специалист проводит измерение артериального давления, а также фиксирует первоначальный вес женщины. Такие обследования помогают в дальнейшем контролировать изменения в организме дамы и исключить риск ожирения и отечности, которые негативно сказываются на течении беременности.
Вагинальный осмотр
Увидеть наличие беременности гинеколог может при вагинальном осмотре в том случае, если срок больше 5 недель. На более ранних сроках точно подтвердить зачатие ребенка невозможно. Начинается гинекологический осмотр с исследования бедер и живота пациентки, это помогает исключить варикозное заболевание. Далее проводится внутренний осмотр на кресле половых органов женщины с использованием ручного и зеркального способа. Благодаря специальным зеркалам исследуется состояние шейки матки и влагалища. Это проводится для того, чтобы исключить возможные патологии и заболевания.
Ручной метод позволяет оценить состояние матки, а также величину и форму ее шейки. Пальцами специалист ощупывает матку, и по ее размерам устанавливает срок беременности. Например, при сроке в 8 недель ее размер соответствует размеру гусиного яйца. Однако после 12-й недели беременности определить точный срок по размерам матки уже невозможно, это связано с физиологическими особенностями развития эмбриона.
Также во время гинекологического осмотра специалист берет мазок из влагалища, чтобы исключить вероятность инфекционных и грибковых заболеваний. Если врач видит какие-то нехарактерные выделения, он оценивает их запах, цвет и консистенцию, на основе этих наблюдений делает вывод о наличии заболеваний и назначает дополнительные анализы. Как правило, гинеколог направляет пациентку на цитологию и исследование флоры влагалища.
Как гинекологи считают срок беременности
Чтобы точно определить дату родов, гинекологи пользуются специальной таблицей. Они никогда не считают срок беременности в месяцах, а только в неделях. Расчет проводится по дате первого дня последней менструации. К нему добавляют 280 дней, и это предполагаемая дата родов. Самыми точными такие расчеты бывают в тех случаях, если у женщины регулярный менструальный цикл, 28 дней.
В том случае, если у пациентки есть сбои месячных или зачатие произошло в период кормления ребенка грудью, прибегают к ультразвуковому обследованию, которое с точностью показывает день зачатия, если провести его до 12 недель беременности.
Какие показатели оцениваются
Будущим мамам необходимо знать несколько основных понятий, использующихся врачами-узистами и гинекологами. Часто они применяют термин «акушерский срок беременности», под которым подразумевается срок развития плода (он вычисляется в неделях и днях). Кроме этого, широко используется термин «эмбриональный срок», который рассчитывается от даты зачатия и примерно на 2 недели короче акушерского. Для оценки срока гестации применим лишь первый способ расчета.
Современные аппараты УЗИ вычисляют срок беременности автоматически, ориентируясь на базовые параметры, вводимые перед проведением процедуры. УЗ-исследование на раннем этапе проводится для:
- определения стадии развития плода;
- обнаружения «замершей» беременности;
- выявления разных нарушений или внутриутробных аномалий.
На этапе первичного скрининга (11-13 недели) врач изучает маточные стенки, сам орган и его придатки, кроме того, оцениваются такие показатели роста эмбриона, как:
- хорион (внешняя оболочка плаценты);
- желточный мешок (внеэмбриональное, полукруглое образование между амнионом и хорионом).
На этом же этапе проводится детальное исследование воротниковой зоны эмбриона – участка между тканями и кожей в области шеи. Толщина воротниковой зоны обозначается аббревиатурой ТВП, которая в норме не должна превышать 2,7 мм. Нормативные показатели указаны в таблице:
| Срок гестации | Толщина воротникового пространства (мм) | ||||||||
| По Н.А. Алтыник, М.В. Медведеву | По Е.А. Шевченко | По Е.С. Некрасовой | |||||||
| 5 | 50 | 95 | 5 | 50 | 95 | 5 | 50 | 95 | |
| 11 недель – 11 недель и 6 дней | 0,8 | 1,6 | 2,4 | 0,5 | 1,4 | 2,2 | 0,9 | 1,3 | 2,1 |
| 12 недель – 12 недель и 6 дней | 0,7 | 1,6 | 2,5 | 0,6 | 1,5 | 2,5 | 1,0 | 1,6 | 2,4 |
| 13 недель – 13 недель и 6 дней | 0,7 | 1,7 | 2,7 | 0,7 | 1,6 | 2,4 | 1,2 | 1,8 | 2,5 |
Существует такой термин описательной статистики, как процентиль. Его среднее значение указано в графе «50», а в столбцы «95» и «5» внесены максимально и минимально допустимые значения. Еще один параметр, который исследуется до сих пор – это носовая косточка. На 11-13 неделе она тоже должна визуализироваться в ходе ультразвукового исследования. На данном этапе измеряется копчико-теменной размер эмбриона (КРТ). Для ребенка на раннем сроке развития (11-13 неделя) нормой считается 45-80 мм. В таблице ниже указаны нормальные показатели по срокам беременности.
| Срок гестации (н. – недели, д. – дни) | КТР в см | Срок гестации | КТР в см |
| 6 н. 2 д. | 0,55 | 10 н. 2 д. | 3,32 |
| 6 н. 3 д. | 0,61 | 10 н. 3 д. | 3,46 |
| 6 н. 4 д. | 0,68 | 10 н. 4 д. | 3,6 |
| 6 н. 5 д. | 0,75 | 10 н. 5 д. | 3,74 |
| 6 н. 6 д. | 0,81 | 10 н. 6 д. | 3,89 |
| 7 н. | 0,89 | 11 н. | 4,04 |
| 7 н. 1 д. | 0,96 | 11 н. 1 д. | 4,19 |
| 7 н. 2 д. | 1,04 | 11 н. 2 д. | 4,35 |
| 7 н. 3 д. | 1,12 | 11 н. 3 д. | 4,51 |
| 7 н. 4 д. | 1,2 | 11 н. 4 д. | 4,67 |
| 7 н. 5 д. | 1,29 | 11 н. 5 д. | 4,83 |
| 7 н. 6 д. | 1,38 | 11 н. 6 д. | 5 |
| 8 н. | 1,47 | 12 н. | 5,17 |
| 8 н. 1 д. | 1,57 | 12 н. 1 д. | 5, 34 |
| 8 н. 2 д. | 1,66 | 12 н. 2 д. | 5,52 |
| 8 н. 3 д. | 1,76 | 12 н. 3 д. | 5,70 |
| 8 н. 4 д. | 1,87 | 12 н. 4 д. | 5,88 |
| 8 н. 5 д. | 1,97 | 12 н. 5 д. | 6,06 |
| 8 н. 6 д. | 2,08 | 12 н. 6 д. | 6,25 |
| 9 н. | 2,19 | 13 н. | 6,43 |
| 9 н. 1 д. | 2,31 | 13 н. 1 д. | 6,63 |
| 9 н. 2 д. | 2,42 | 13 н. 2 д. | 6,82 |
| 9 н. 3 д. | 2,54 | 13 н. 3 д. | 7,02 |
| 9 н. 4 д. | 2,67 | 13 н. 4 д. | 7,22 |
| 9 н. 5 д. | 2,79 | 13 н. 5 д. | 7,42 |
| 9 н. 6 д. | 2,92 | 13 н. 6 д. | 7,63 |
| 10 н. | 3,05 | 14 н. | 7,83 |
| 10 н. 1 д. | 3,18 |
Кроме КТР врач проводит оценку бипариетального и лобно-затылочного размера плода. Первый показатель – это расстояние между висками, второй представляет расстояние от затылочной до лобной кости.
| Срок беременности (недели) | Бипариентальный размер (мм) | Лобно-затылочный размер (мм) | ||||
| 10 | 50 | 95 | 10 | 50 | 95 | |
| 11 | 13 | 17 | 21 | — | — | — |
| 12 | 18 | 21 | 24 | — | — | — |
| 13 | 20 | 24 | 28 | — | — | — |
| 14 | 23 | 27 | 31 | — | — | — |
| 15 | 23 | 31 | 31 | — | — | — |
| 16 | 31 | 34 | 37 | 41 | 45 | 49 |
Среднее значение указано в колонке «50», максимальное и минимальное в столбцах «95» и «5». Отдельно врач изучает размер плодного яйца. Средние значения последнего такие:
| Срок по последней менструации (недели) | Срок по зачатию (недели) | Внутренний диаметр (мм) | Площадь (кв. мм) | Объем (мм в кубе) |
| 5 | 3 | 18 | 245 | 2187 |
| 6 | 4 | 22 | 363 | 3993 |
| 7 | 5 | 24 | 432 | 6912 |
| 8 | 6 | 30 | 675 | 13490 |
| 9 | 7 | 33 | 972 | 16380 |
| 10 | 8 | 39 | 1210 | 31870 |
| 11 | 9 | 47 | 1728 | 55290 |
| 12 | 10 | 56 | 2350 | 87808 |
| 13 | 11 | 65 | 3072 | 131070 |
Кроме этого обязательно исследуется частота сердечных ударов. Норму можно определить по усредненным значениям, указанным в таблице:
| Неделя гестации | Частота сердечных сокращений (ударов в минуту) |
| 10 | 161-179 |
| 11 | 153-177 |
| 12 | 150-174 |
| 13 | 147-171 |
| 14 | 146-168 |
Что такое плодное яйцо
Плодное яйцо – это зародышевые оболочки и зародыш. Данный период беременности является ее первой стадией развития. А начинается все со слияния двух клеток – мужской и женской.
Дальше оплодотворенная яйцеклетка активно начинает делиться, вначале на две части, потом на четыре и так далее. Количество клеток, как и размер плода, растет постоянно. И вся группа клеток, которые продолжают процесс деления, осуществляет передвижение по маточной трубе к зоне своей имплантации. Данная группа клеток и является плодным яйцом.
Достигнув своей цели, плодное яйцо прикрепляется к одной из стенок матки женщины. Это происходит через неделю после оплодотворения. До этого времени плодное яйцо получает питательные вещества из самой яйцеклетке.
Плодное яйцо 2 недели после внедрения в полость матки, осуществляет питание набухшей слизистой этого детородного органа, который уже подготовлен к процессу развития и питания плода до времени образования плаценты.
Детское место, или плацента, создается из внешней оболочки плодного яйца на 3 неделе, которое в это время уже густо покрыто ворсинками. Данными ворсинками в месте закрепления плодного яйца уничтожаются небольшой участок слизистой оболочки матки, а также сосудистые стенки. Потом они заполняют его кровью и осуществляют погружение в подготовленное местечко.
Вообще, плодное яйцо является самым первым признаком нормально текущей беременности. Его можно рассмотреть на ультразвуковом исследовании уже после двух недель задержки менструации. Обычно в данном случае видно плодное яйцо 3-4 недели. Эмбрион же становится заметен только на 5 неделе беременности. Однако если врач диагностирует отсутствие эмбриона в плодном яйце 5 недели
– другими словами пустое плодное яйцо, тогда УЗИ через пару недель повторяют вновь.
Обычно в такой ситуации случае на 6-7 неделе плод и его сердцебиение начинают визуализироваться. Когда же плодное яйцо в 7 недель
по-прежнему является пустым, это свидетельствует о неразвивающейся беременности.
Помимо данного осложнения, на раннем сроке беременности могут появиться и другие – неправильное расположение плодного яйца, его неправильная форма, отслойки и прочие.
Именно по этой причине важно пройти ультразвуковое обследование как можно раньше, чтоб можно было изменить ситуацию, в случае, если она поддается коррекции. Поскольку в первом триместре (плодное яйцо до 10 недели) велика вероятность самопроизвольного выкидыша, отслойки и других патологий.
Плодное яйцо на 6 неделе и до этого срока беременности имеет овальную форму. И на ультразвуковом исследовании обычно производится оценивание внутреннего его диаметра – СВД плодного яйца. Так как размер плодного яйца 7 недель
или на другом сроке беременности является величиной вариабельной, то есть погрешность в выявлении срока беременности по этому фетометрическому показателю.
В среднем подобная погрешность составляет 10 дней. Срок беременности обычно определяется не только по данному показателю, но также используется значения копчико-теменного размера плода и прочие показатели, которые также очень важны
Делать или нет УЗИ на раннем сроке
Из четырех исследований, через которые приходится пройти каждой беременной, именно УЗИ на ранних сроках вызывают максимальное количество вопросов и сомнений. Так надо ли его делать?
Чтобы ответить на этот вопрос сперва следует разобраться, зачем, вообще, исследование на ранних сроках проводится. Женщина впервые приходит к врачу с подозрением на беременность, как правило, когда возникла первая задержка в менструальном цикле. Чаще всего это происходит в интервале между 3 и 5 неделей. При помощи УЗИ врач определяет:
Наличие беременности, как факт. Плодное яйцо в полости матки определяется уже в это время.
Наличие или отсутствие внематочной беременности, которая часто на первых порах может иметь сходную клиническую картину с физиологической, но впоследствии приводит к тяжелым осложнениям, в том числе угрожающим жизни женщины и ее дальнейшей репродуктивной функции. Ранняя диагностика данного патологического состояния помогает снизить риск возникновения серьезных проблем и максимально эффективно справиться с возникшей ситуацией Существует ли ложная беременность. Наличие признаков беременности, таких как задержка менструации, не всегда является достоверным доказательством ее реального существования. Некоторые заболевания, к которым относят, например, фибромиомы матки, кисты яичников и другие, могут создавать имитацию беременности, влияя на регулярность менструального цикла. В это случае задержка прихода месячный вполне возможна, но плодного яйца при УЗИ обнаружено не будет. Кроме того, некоторые женщины, которые отчаянно хотят забеременеть, могут испытывать сходные симптомы, благодаря определенному психологическому настрою. Срок беременности. Его возможно определить посмотрев копчиково-теменной размер эмбриона
Это очень важно для определения дальнейшей тактики ведения женщины, проведения диагностических обследований и подготовки к родам в будущем. Наличие многоплодной беременности
Тактика ведения женщин, у которых будет один малыш и несколько довольно выражено отличается. Поэтому важно узнать, сколько плодов вынашивает та или иная будущая мама не только для того, чтобы удвоить радость, но и для того, чтобы врач имел возможность в дальнейшем грамотно наблюдать за состоянием женщины и плодов, что поможет избежать некоторых неприятных осложнений. Определение жизнеспособности эмбриона. Регистрация сердечных сокращений на экране монитора дает возможность определить жизнеспособность будущего малыша. Помимо медицинских показателей. услышать, как колотится сердечко ребенка, скорее всего, вызовет позитивные эмоции у женщины. Наличие угрозы прерывания беременности. Об угрозе на ранних сроках может свидетельствовать повышенный тонус мышц матки, что хорошо видно при УЗИ. Так же определяются признаки кровотечения и другие опасные симптомы, которые нередко сочетаются с выраженной клинической картиной – боли внизу живота, кровянистые выделения из половых путей. Своевременное выявление «замершей беременности». Под этим термином подразумевается отсутствие признаков жизнедеятельности у эмбриона, которое не сопровождается клиническими проявлениями выкидыша.
Противники УЗИ утверждают, что все эти сведения не важны, однако, это абсолютно не так. Преимущества такого обследования на ранних сроках заключается в одном – оно проводится в то время, когда еще есть выбор, стоит ли оставлять «проблемную беременность» и решаться рождение двойни или тройни. Можно долго рассуждать о моральной постановке этого вопроса, но, в любом случае, женщина должна принимать подобное решение осознано, а не под давлением обстоятельств. Так что лучше записаться на прием в клинику и пройти УЗИ.
Еще один большой плюс ультразвукового обследования – это оперативное выявление пузырного заноса. Это довольно редкое, но очень опасное осложнение, заключающееся том, что из ворсин хориона формируются пузырьки, постепенно заполняющие матку. В данном случае женщина должна подвергнуться немедленному прерыванию беременности и дальнейшему наблюдению по поводу возможного развития злокачественной опухоли – хорионэпителиомы.
В связи с чем, положительные результаты теста не совпадают с данными УЗИ?
Существует несколько причин, которые могут при фактическом отсутствии эмбриона в матке по результатам УЗИ показывать положительный тест. Часто отечность слизистых оболочек матки, вызванная воспалительными процессами, не позволяет определить наличие зародыша на ранних сроках. Нестандартная форма детородных органов становится причиной затруднительного диагностирования зачатия. У женщин с такими анатомическими особенностями часто беременность не видна до поздних сроков.
Несовременные диагностические ультразвуковые аппараты дают высокую погрешность в результатах. Неправильные показания техники мешают специалисту увидеть зародыш. Осуществлять процедуру УЗИ может только высококвалифицированный специалист гинекологического отделения, который занимается обследованием беременных женщин. Степень квалификации сонолога имеет огромное значение и существенно влияет на достоверность результатов исследования. Только врач занимается расшифровкой данных и изображений.
Бывают ситуации, когда плодное яйцо путают с миомой матки, или в результате врачебной ошибки вообще не обнаруживают эмбрион. Кроме того есть еще существенные причины, по которым на УЗИ не обнаруживается плодное яйцо.
Ранние сроки беременности
Есть тесты отличного качества, обладающие высокой степенью чувствительности, которые рассчитаны для использования уже через неделю после предполагаемого зачатия и наверняка дают точный результат. В то время, как далеко не все специалисты ультразвуковой диагностики смогут увидеть наличие зародыша на столь малом сроке. И на сегодняшний момент в диагностических кабинетах не всегда используется современное оборудование. В случае, если кроме задержки месячных других признаков зачатия нет, следует обязательно пройти общий гинекологический осмотр и сдать кровь на определение гормона ХГЧ.
Внематочная беременность
Зародыш, развивающийся вне полости матки. УЗИ не определяет наличие плодного яйца в матке при внематочной беременности. В таких случаях эмбрион начинает развитие не в маточной полости, а в фаллопиевой трубе. Эта патология требует срочного хирургического вмешательства. Женщину готовят к операции и проводят немедленное удаление плодного яйца, часто вместе с трубой. При несвоевременной диагностике маточная труба лопается, и возможен смертельный исход. Точное подтверждение или опровержение внематочной беременности получают, используя процедуру лапароскопии, на основании полученных данных принимается решение о дальнейшей врачебной тактике.
Если у женщины наступила внематочная беременность, врач также не сможет увидеть плод на УЗИ, ведь первоначально проверяется только полость матки. Такая патология является прямым показанием для срочного оперативного вмешательства
Невыполнение инструкций
Несоблюдение инструкций по проведению тестирования в домашних условиях. Также попадается не качественная продукция фармакологических компаний. Однако сами представительницы прекрасного пола часто пренебрегают последовательностью проведения процедуры. Самые распространенные ошибки: держат полоску в моче меньше или больше рекомендованного времени, либо оценивают результаты через час-два, а не через несколько минут, как указано в инструкции. В таких случаях возможно появление второй бледной полоски. Точно придерживайтесь рекомендаций производителя по проведению процедуры, и достоверность результата вам гарантирована.
Патологические состояния
Существуют патологии, развитие которых сопровождается выработкой гормона ХГЧ. Вторая полоска на аптечном тесте иногда появляется не только, как следствие зачатия. Могут быть еще источники хронического гонадотропина: различные печеночные опухоли, развитие патологии, называемой пузырный занос. Бывают случаи появления второй полоски при проведении теста даже у мужчин. При этом обязательно нужно посетить врача-терапевта и сдать анализ для определения ХГЧ в крови.
Недавний выкидыш или замершая беременность может давать неправдивый положительный результат при домашнем тестировании. Это считается нормальным явлением исключительно в течение некоторого времени после печального события.
Как гинеколог определяет беременность на раннем сроке
Многие представительницы слабого пола, достигшие репродуктивного возраста и планирующие стать мамами, задавались вопросом возможного подтверждения беременности. Чаще всего интересует, на каком сроке можно определить, что зачатие произошло. Интерес к этому вызван неслучайно, чем раньше женщина узнает о своем положении, тем больше она будет следить за собственным здоровьем, а это позволит максимально правильно и безопасно выносить всю беременность.
На каком сроке гинеколог может определить беременность?
Наиболее наглядным для будущих мам признаком беременности является наступившая задержка менструации. Но не всегда ее наступление свидетельствует об успешном зачатии. Для того чтобы однозначно ответить на вопрос об оплодотворении, рекомендуется сходить на прием к врачу в женскую консультацию.
Гинеколог проводит обследование и выносит вердикт. В зависимости от квалификации доктора и используемого ним метода, срок, на котором реально определить наличие эмбриона, составляет три или четыре недели. Если женщина сдает анализ крови на ХГЧ (гормон, который вырабатывается зародышевой оболочкой), то результат может быть заметен даже через десять дней после оплодотворения.
Врач может осмотреть женщину на гинекологическом кресле для установления достоверности беременности. Таким способом можно определить наличие зародыша, если срок не меньше четырех недель. В это время изменяется окрас влагалища и шейки матки, размягчаются стенки маточной полости и увеличивается ее размер. Но следует понимать, что даже на этом сроке увидеть признаки, свидетельствующие о том, что женщина в положении, может исключительно опытный квалифицированный акушер-гинеколог.
В большинстве случаев путем осмотра определяют беременность, срок которой достиг семи недель. Этот метод не является самым надежным для выявления факта зачатия. Есть мнение, что осмотр врачом женщины, срок беременности которой не превышает десяти недель, может спровоцировать отторжение эмбриона, так как в этот период идет сращивание его с маткой, а воздействие на живот и внутренние половые органы могут повлечь за собой нежелательные последствия.
Для того чтобы быть уверенной, что можно готовиться стать мамой, существуют другие, гораздо более безопасные лабораторные способы обследования.
Каким образом врач определяет беременность?
Для того чтобы правильно определить факт зачатия, акушер-гинеколог вначале расспрашивает женщину о самочувствии, об изменениях восприятия, настроения, вкусовых предпочтений, ощущениях в молочных железах и прочих изменениях в привычной жизни. Эти признаки могут проявиться еще до появления менструальной задержки.
После опроса и занесения необходимой информации в обменную карту врач может приступить к осмотру женщины в специальном кресле. Он оценивает состояние молочных желез и наружных половых органов, особенно половых губ. Если женщина беременна, то половые губы набухают, становятся прохладными, появляется легкий отек и синеватый оттенок.
Затем с помощью гинекологического зеркала, проводится осмотр внутренних органов женщины. Матка изменяется в размере, форме, по плотности, если в ней зарождается новая жизнь. Врач также изучает состояние шейки и влагалища. При прощупывании пальцами рук гинеколог оценивает размеры матки и состояние придатков.
На усмотрение врача он может не проводить мануальное обследование, а сразу дать направление на прохождение вагинального УЗИ. Данный метод выявления беременности не несет угрозы ни женщине, ни будущему малышу. Он гораздо более достоверный, нежели привычное УЗИ. С его помощью можно определить внематочную беременность, положение плодного яйца, предотвратить возможный срыв и оценить общее состояние репродуктивной системы. Преимуществом процедуры является безболезненность, простота, когда обследование не требует никакой дополнительной подготовки.
Кроме обследования ультразвуком может понадобиться сдача крови на повышение уровня ХГЧ — гормона, который начинает усиленно вырабатываться в организме уже с ранних сроков беременности. На первых порах развития плодного яйца есть риск не заметить его наличие через УЗИ. А результат анализа крови уже точно подтвердит или опровергнет наличие беременности.
Определение беременности на УЗИ
Системы определения беременности
Многие женщины мечтают о малыше, и когда, наконец, на тесте появляются две полоски, приходит время определить срок беременности. Ведь очень хочется узнать, когда малыш появится на свет, какие вещи ему готовить – потеплее или полегче. Для определения срока беременности гинекологу, наблюдающему женщину, потребуется знать, когда началась последняя менструация. По этому дню станет понятно, в каких числах может родиться малыш.
Нужно сказать, что определение беременности гинекологами возможно со срока в две или три недели. Акушерам помогает таблица определения беременности. Ее несложно найти на различных интернет-ресурсах и использовать для самостоятельного подсчета своих акушерских недель беременности. Если беременную не устраивает такой примерный подсчет, стоит обратиться к наблюдающему гинекологу, чтобы он дал направление на процедуру УЗИ – ультразвуковой диагностики.
Ультразвуковое исследование
Ультразвуковая диагностика дает достаточно точные результаты, поскольку расчет срока ведется не по датам менструации, а по реальным темпам развития плода. УЗИ позволяет получить данные по менструации и по параметрам эмбриона. Расчет срока по УЗИ базируется на целом перечне параметров:
- Окружность грудной клетки
- Окружность живота
- Окружность головы
- Длина берда
- Длина голени
- Длина плеча и предплечья
- Лобно-затылочный размер
- Бипариетальный размер, который определяется расстоянием между височными костями
Перечисленные параметры определенного срока УЗИ должны соответствовать принятым нормам развития плода. Составлена специальная таблица и внесена в программу, которая внесена в аппарат ультразвуковой диагностики. Данная таблица включает в себя все показатели, которые должны быть определены в процессе прохождения УЗИ. В кабинете гинеколога также возможно определение срока.
Для того чтобы наблюдающий гинеколог смог определить беременность, на осмотр нужно прийти в сроке 4-8 недель. Именно в такой период врач сможет установить примерный срок. В четыре недели беременности матка должна иметь размер яйца курицы, в восемь недель уже крупнее – размером с яйцо гуся.
Позже произвести расчет сложнее, для этого используют акушерский метод и диагностику с помощью ультразвука. Если получены сомнительные результаты, в установлении срока помогают дополнительные процедуры – например, анализ крови на ХГЧ. Однако большее количество современных женщин предпочитают делать ультразвуковую диагностику, поскольку данный метод помогает решить сразу несколько вопросов.
Когда сложно определить беременность по УЗИ
Нередко определение беременности затруднено. Это связано с рядом факторов. Так, это может быть слишком ранний срок вынашивания эмбриона. Второй фактор не весьма приятный – схожие с беременностью признаки имеют некоторые заболевания. Беременность может быть внематочной. В этом случае плод действительно развивается, но, скорее всего, в маточной трубе. Это опасное состояние, его выявляет только процедура ультразвукового исследования.
Если все же первое УЗИ покажет беременность, а произойдет это в 5-6 недель, то можно будет увидеть свой эмбрион размеров в 1,5 – 2,5 миллиметра. Можно заметить конец, где будут ноги и голова, ножки и ручки. В этом сроке начинается формирование сердца и наиболее крупных сосудов, а также дыхательной системы. В конце пятой недели уже можно даже отметить сердечную деятельность.
Важные вопросы, которые определяют беременность в данном сроке, это место крепления плаценты, срок беременности, количество зародышей, которые развиваются в матке, измерение КТР – копчико-теменного размера.
Немаловажно увидеть угрозу прерывания беременности. УЗИ при проведении в рекомендованные сроки не является вредной или опасной процедурой.